Симптомы нейробластомы у детей: лечение, что это такое?
Содержание:
- Забрюшинная нейробластома
- Коротко о патологии
- Симптомы и признаки проявления заболевания
- Как определить нейробластому?
- Диагностика
- Анализы и диагностика
- Мероприятия 2021
- Возникновение болезни Нейробластома
- Как диагностируется нейробластома?
- От группы ВКонтакте — к фонду для детей с нейробластомой
- Классификация
- Развитие нейробластомы по стадиям
- Симптомы
Забрюшинная нейробластома
В области забрюшинного пространства локализуются многие соматические органы, системы и сосуды. К ним относятся почки с надпочечниками, а также мочеточники; поджелудочная железа, часть двенадцатиперстной и ободочной кишки, часть брюшной аорты и полой вены, грудной проток, стволы, лимфоузлы и сосуды. Поэтому при поражении злокачественной опухолью этих органов, забрюшинная нейробластома считается высокозлокачественной патологией, которая характерна в основном для маленьких детей. Эта форма заболевания в 50% встречается среди детей двухлетнего возраста и объясняется своим происхождением из клеток зародыша.
В некоторых случаях забрюшинную нейробластому диагностируют ещё на УЗИ плода. Преимущественно, опухоль начинает развиваться в надпочечнике. Однако первичная аномалия может локализоваться в любой части, параллельно позвоночнику, а затем метастазировать в близлежащие или отдалённые зоны.
Забрюшинная нейробластома способна к быстрому прогрессированию, метастазированию и постепенному исчезновению. Последнее явление наблюдается только в самом раннем возрасте. Иногда клетки забрюшинной нейробластомы самопроизвольно дозревают, и злокачественное новообразование перерастает в ганглионеврому.
Клиническая картина забрюшинной нейробластомы, в первую очередь, характеризуется значительно увеличенным животом, из-за которого появляются боли и определённый дискомфорт в этой области. Во время пальпации у больных обнаруживают плотной консистенции опухоль, которая практически не смещается.
На момент распространения забрюшинной нейробластомы появляется кашель, дыхание затруднённого характера, нарушаются процессы глотания, и деформируется грудная клетка. При поражении спинномозгового канала больные жалуются на онемение со стороны ног, общую слабость, частичные формы параличей, дисфункцию мочевого пузыря и кишечника. Затем повышается температура, увеличивается АД, учащается сердцебиение, снижается аппетит и вес, появляется беспокойство. При сдавливании сосудов лимфатической и кровеносной систем проявляются у больных и характерные отёки.
После того как забрюшинная нейробластома даёт метастазы в лимфоузлы, костный мозг и кости, появляются боли и хромота. А при поражениях костного мозга больные становятся бледными, слабыми, у них наблюдается частая кровоточивость и сниженный иммунитет. При проникновении опухоли в печень, происходит её увеличение; при поражении кожи – красноватые и синие пятна.
Прогнозирование забрюшинной нейробластомы, как правило, зависит от локализации опухоли, стадии, возраста пациента, генетической структуры раковых клеток и места первичного развития опухоли.
При первой и второй стадиях нейробластомы большинство пациентов имеют благоприятный прогноз. Но, в основном, это злокачественное новообразование диагностируют слишком поздно, уже на третьей или четвёртой стадиях болезни. А это отрицательно сказывается и на лечении, и на прогнозе. Около 60% имеют шансы на выздоровление с третьей стадией, а вот четвёртая даёт только 20% на пятилетнюю выживаемость после лечения. Среди новорожденных детей при четвёртой стадии S – 75%.
Коротко о патологии
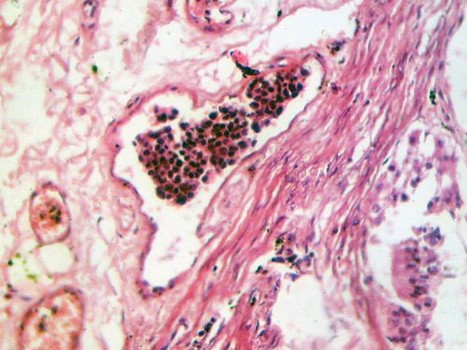
По международной гистологической классификации опухоль входит в раздел нейроэпителиальных опухолей. Это новообразование состоит из эмбриональных незрелых клеток. В норме к моменту рождения процесс их созревания заканчивается, формируется симпатическая нервная система. При этой патологии дифференциации клеток не происходит, развивается рак. Поэтому в международной классификации болезней (МКБ) оно обозначено как C47 (Злокачественное образование периферических нервов и вегетативной нервной системы).
Медицинская статистика:
- У взрослых нейробластома не встречается, так как выявляется уже в раннем детском возрасте, редко диагноз может быть выставлен у подростков.
- У каждого второго ребенкадиагноз процесса выставляется до достижения двухлетнего возраста.
- Нейробластому диагностируют у каждого седьмого малыша с онкологической патологией.
- Из экстракраниальных раковых поражений нервной системы на нейробластому приходится более 16% случаев.
Заболевание имеет следующие особенности: опухолевый массив может достичь значительных размеров и даже дать метастазы, но часто самопроизвольно начинает регрессировать. Поэтому и при запущенном процессе возможно излечение, особенно на фоне проводимой терапии.
Чаще всего обнаруживается в забрюшинном пространстве и в области надпочечников. Нервный симпатический ствол может быть также поражен на уровне заднего средостения, реже в области поясницы, таза или шеи. Иногда первичный очаг болезни установить не удается, диагноз выставляется благодаря выявленным метастазам.
Этиология
У подавляющего большинства заболевших детей причины установить сложно. Онкологи считают, что в плане возникновения рака у детей важны любые патогенные процессы, действующие в процессе вынашивания плода. К ним относятся следующие факторы:
- острые и хронические заболевания;
- профессиональные вредности у матери;
- нервные и физические перегрузки;
- плохая экологическая ситуация;
- внутриутробные инфекции.
Примерно в 15-20% выявляется наследственная склонность к развитию онкологической патологии
Также важно наличие генетических мутаций и врожденной слабости иммунной системы. Часто наблюдается на фоне врожденных аномалий
Патогенез болезни
Нарушается этап созревания нейробластов, который должен был завершиться до рождения малыша. Они продолжают расти и делиться, формируя основу опухолевого процесса. Иногда до достижения трехмесячного возраста детский организм самостоятельно справляется с этими отклонениями, запустив процесс созревания и дифференцирования клеток. Тогда опухолевый рост останавливается, проявлений болезни нет, наблюдается обратное развитие образования.
Если этого не происходит, бластома достигает больших размеров, проявляет себя разными симптомами, начинает давать метастазы.
Могут встречаться следующие гистологические разновидности опухоли:
- Классическая форма — опухоль состоит из недифференцированных злокачественных клеток, не имеет капсулы, активно прорастает в окружающие ткани и быстро дает метастазы.
- Ганглионеврома — доброкачественный вариант, состоит из дифференцированных (зрелых) ганглиозных клеток, имеет очаги кальцификатов, капсулу и четкие границы.
- Ганглионейробластома — переходная разновидность, так как одновременно содержит недифференцированные нейробласты и зрелые ганглиозные клетки.
Симптомы и признаки проявления заболевания
Признаки проявления у детей этой опухоли могут развиваться по-разному
Если вы не знаете, что такое нейробластома у детей, то важно ознакомиться с основными признаками болезни, чтобы распознать ее на ранней стадии:
- ребенок с трудом глотает и разговаривает;
- дыхание сопровождается хрипами;
- малыш кашляет тяжело и с одышкой;
- есть жалобы на боли в области грудной клетки;
- нарушается работа кишечника;
- есть боли в животе, заметны уплотнения;
- ноги и руки регулярно опухают или отекают;
- перепады давления, от приступов энергичности до слабости;
- тахикардия;
- покраснение кожи;
- небольшая температура, которая стабильно держится;
- проблемы с координацией, ходьбой;
- потеря веса, потливость.

Нейробластома у детей может иметь различные симптомы и причины. Возникновение этой опухоли следует сразу фиксировать в медучреждении для постановки больного ребенка на учет.
Как определить нейробластому?
Также у детей наблюдаются такие симптомы:
- дискомфорт и болевые ощущения в области брюшины, а также чувство распирания живота;
- при пальпации живот не болит;
- опухоль прощупывается под кожей;
- ноги отекают;
- нарушается кишечная перистальтика – волнообразное сокращение.
На шее
Если нейробластома развивается в области шеи, она может достигать и глазного яблока, которое начинает выпячиваться.
Внутри скелета

Поражает это заболевание и кости, тогда у детей наблюдаются такие симптомы – хромота, боль, они предпочитают все время отдыхать. Если нейробластома достигает спинномозгового канала, парализуются нижние конечности.
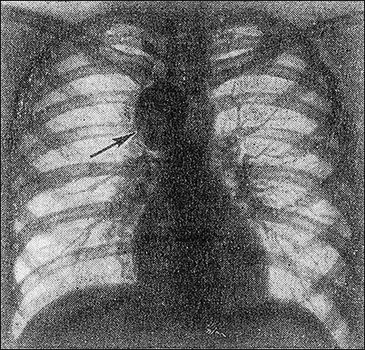
В среднем отделе полости груди
В случае обнаружения новообразования в этом месте, можно наблюдать такие симптомы:
- грудная боль;
- непрерывный кашель;
- тяжело или невозможно глотать;
- грудные хрипы;
- подкожные узелки подозрительного характера;
- температура тела повышается;
- дефекация или мочеиспускание задерживаются;
- без видимой причины теряется вес;
- под глазами наблюдаются темные круги;
- координация движений нарушается (атаксия);
- наступает паралич конечностей (параплегия);
- диарея;
- кожа становится красноватой;
- сердцебиение убыстряется;
- артериальное давление повышается;
- синдром Горнера.
Особенности проявления заболевания
Симптомы обуславливаются давлением опухолевого образования на какой-то орган или выбросом гормонов злокачественными клетками. Бывают случаи, когда рост новообразования в организме детей нарушает работу мочевого пузыря или толстой кишки. Если кровеносные сосуды начинают сдавливаться в области малого таза начинают сдавливаться, тогда мошонка и нижние конечности оттекают. Сдавливание верхней половой вены, которая разносит кровь начиная с головы и заканчивая сердцем, приводит к отеку лица и глотки. В случае давления грудных и шейных нервных окончаний опускаются веки и сужаются зрачки. У детей теряется двигательная способность при сдавливании позвоночных нервов.
Если на коже обнаружены участки, которые имеют голубоватый или красноватый оттенок – это один из сигналов того, что кожные клетки также уже вовлечены в раковый процесс. Когда нейробластома добирается до костного мозга, тогда малыш слабеет, а, значит, и инфекциям проще проникнуть в организм. Самая маленькая ранка, обнаруженная на теле детей, заканчивается сильным кровотечением.
Диагностика
Поскольку новорожденные дети не в состоянии ничего рассказать о своем самочувствии, выявить нейробластому своевременно – это задача педиатра или неонатолога. С этой целью малыш ежемесячно должен посещать врача – для полноценного осмотра, а также прохождения инструментальных/лабораторных исследования – согласно существующим стандартам оказания медицинской помощи. Задача же родителей – внимательно наблюдать за детьми и при малейших настораживающих признаках обращаться за повторной консультацией.
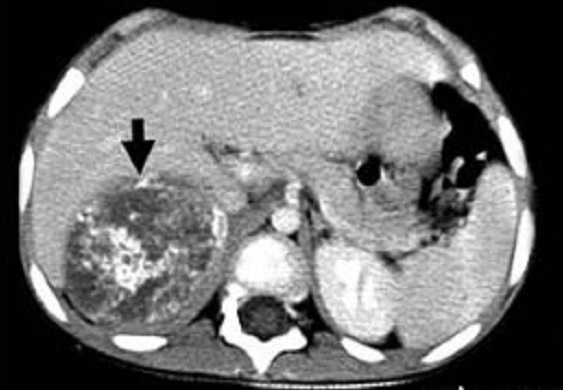
Подтвердить либо опровергнуть диагноз нейробластомы помогут:
- анализы крови – общий, биохимический, на онкоклетки;
- исследование костного мозга;
- УЗИ лимфоузлов и отдаленных органов;
- при нечеткости информации по индивидуальной потребности детям проводят магнитно-резонансную/компьютерную томографию;
- для дифференциальной диагностики – к примеру, с ганглионеврома или нейробластома, будет необходимо взять образец опухолевой ткани – биопсия.
После сопоставления всей информации – локализации и размеров опухоли, цитологического анализа о строении клеток, вовлечения лимфоузлов или присутствия метастаз, специалист сможет подобрать детям адекватную противоопухолевую терапию.
Анализы и диагностика
Постановка диагноза проводится на основании физикального обследования ребенка, жалоб, а также:
- Лабораторных данных (анализ крови) с целью определения в крови уровня нейронспецифической энолазы. Возможны лейкопения/лейкоцитоз, ускоренная СОЭ, тромбоцитоз.
- Инструментальных обследований: ультразвуковая томография забрюшинного пространства, КТ, МРТ различных зон и другие диагностические процедуры. Проведении аспирационной пункции костного мозга с цитологическим исследованием полученного материала из 3-х точек, сцинтиграфии метайодбензилгуанидином/радиоактивным технецием.
Специфическим маркером нейробластомы является изменение генома опухолевых клетках (амплификация протоонкогена N-myc), что определяется реакцией FISH или другими методами. Наличие генетической аномалии имеет прогностическое значение и во многом определяет выбор тактики лечения.
Мероприятия 2021
18 февраля 2021ВЕБИНАР «РАК ШЕЙКИ МАТКИ»
11 марта 2021
ВЕБИНАР «ПЕРВИЧНАЯ ПРОФИЛАКТИКА И СКРИНИНГ РАКА ШЕЙКИ МАТКИ»
14 апреля 2021ВЕБИНАР «РАК ПИЩЕВОДА И ЖЕЛУДКА: ЭПИДЕМИОЛОГИЯ, ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ, ТАРГЕТНАЯ ТЕРАПИЯ И ИММУНОТЕРАПИЯ»
21-22 мая 2021ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ 2021 «ПРОФИЛАКТИКА, СКРИНИНГ, РАННЯЯ ДИАГНОСТИКА И ЛЕЧЕНИЕ ВПЧ-АССОЦИИРОВАННЫХ ОПУХОЛЕЙ»
3-4 июня 2021 ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ 2021
«ИММУНОТЕРАПИЯ РАКА»
16 июня 2021ВЕБИНАР «РАК ЛЕГКОГО: ПЕРВИЧНАЯ ПРОФИЛАКТИКА, СКРИНИНГ И ЛЕЧЕНИЕ»
15-16 октября 2021ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ 2021
«ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ЖЕНСКОЙ РЕПРОДУКТИВНОЙ СИСТЕМЫ. ЭПИДЕМИОЛОГИЯ, ПРОФИЛАКТИКА, СКРИНИНГ И ЛЕЧЕНИЕ»
29-30 октября 2021ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ 2021
«РАК МОЛОЧНОЙ ЖЕЛЕЗЫ»
Возникновение болезни Нейробластома
Причины развития нейробластомы не установлены. У 80% заболевших нейробластомой носит спонтанный (спорадический) характер; у 20% — она может быть отнесена к наследственным формам онкопатологии (семейная предрасположенность по аутосомно-доминантному типу). Для последнего варианта характерен более ранний возраст заболевших, первично-множественный характер опухоли.
Многие исследователи полагают, что нейробластома возникает в том случае, когда нормальные эмбриональные нейробласты не созревают в нервные клетки или клетки коры надпочечников. Вместо этого, они продолжают расти и делиться.
Нейробласты могут полностью не созреть к моменту рождения ребенка. В действительности, показано, что небольшие скопления нейробластов часто выявляются у младенцев до 3-месячного возраста. Большинство таких клеток в итоге созревают в нервные клетки и не образуют нейробластому. Иногда нейробласты, остающиеся у младенцев, продолжают расти и образуют опухоль, которая может даже метастазировать в различные органы. Однако многие такие опухоли, в конце концов, созревают или исчезают.
По мере роста ребенка вероятность созревания таких клеток уменьшается, а вероятность формирования нейробластомы увеличивается. При достижении нейробластомой больших размеров и появлении симптомов созревание клеток прекращается, они продолжают расти и распространяться, если не проводится лечение.
У некоторых онкологических больных имеются мутации (изменения) ДНК, которые они унаследовали от одного из родителей, что повышает риск развития опухоли. Некоторые полагают, что некоторые семейные случаи нейробластом возникли в результате наследуемых мутаций гена, угнетающего опухолевый рост.
Большинство нейробластом не являются следствием наследуемых мутаций ДНК. Они вызваны мутациями, приобретенными в ранний период жизни ребенка. Эти мутации присутствуют в опухолевых клетках родителя ребенка и не передаются детям. Причины, вызывающие изменения ДНК, приводящие к возникновению нейробластом, не известны.
Патогномоничными хромосомными нарушениями являются делеция короткого плеча хромосомы 1 с нарушением функции локуса 1 р 31-32. К нарушениям кариотипа относят гиперплоидию или диплоидию опухолевой ДНК. У 30% заболевших в клетках нейробластомы выявляют амплификацию и (или) экспрессию N-myc онкогена, что достоверно коррелирует с неблагоприятным прогнозом (резистентность к полихимиотерапии, склонность процесса к генерализации и т.д.).
Заслуживает внимания исследование клинико-генетических аспектов нейробластом. В литературе описаны случаи возникновения множественных нейробластом различной локализации у двух братьев. Была сделана попытка объяснить семейные случаи нейробластом, медуллобластом и глиом с точки зрения гипотезы о двух мутациях. Предполагается, что в некоторых случаях, одна мутация наследуется, а вторая появляется в соматической клетке; в других случаях обе мутации происходят в одной соматической клетке.
Исследователи, активно работающие в области эпидемиологии опухолей у детей, сообщают, что увеличенный риск заболевания раком коррелирует с врожденными уродствами и врожденной иммунологической недостаточностью.
Как диагностируется нейробластома?
Если после наружного осмотра ребёнка и в истории болезни () у педиатра есть подозрение на нейробластому, врач выдаёт направление в клинику со специализацией по этой форме онкологии (детская онкологическая больница). При подозрении на нейробластому проводят различные обследования, во-первых, чтобы подтвердить диагноз, во-вторых, чтобы выяснить конкретную форму нейробластомы и узнать, насколько болезнь успела распространиться по организму. Только ответив на эти вопросы, можно оптимально спланировать тактику лечения и давать .
Лабораторные исследования Сначала для постановки диагноза необходимо провести лабораторные исследования. У большинства детей с нейробластомой в анализе крови или мочи находят повышенный уровень особых веществ, которые выделяет сам организм. Такие вещества называются . Их количество измеряют не только для постановки диагноза, но прежде всего для контроля за эффективностью лечения. Главными опухолевыми маркерами при нейробластоме являются определённые или продукты их распада (дофамин, ванилилминдальная кислота, гомованилиновая кислота), а также (NSE).
Исследования по снимкам Другими исследованиями, которые помогают подтвердить диагноз нейробластомы и исключить другие формы рака (например, опухоль Вилмса, феохромоцитома), являются . Так у большинства нейробластом в брюшной полости и в области шеи с помощью УЗИ ( исследование) можно очень хорошо рассмотреть, какого они размера и где именно они находятся. Чтобы найти даже очень маленькие опухоли и понять, как они повлияли на окружающие структуры (например, соседние органы, кровеносные сосуды, нервы), дополнительно назначают МРТ ( томография). В некоторых случаях вместо МРТ делают КТ ().
Исследования для поиска метастазов Чтобы найти , а также уточнить анализ первичной опухоли , назначается (сцинтиграфия c введением радиоактивного йода мета-йод-бензил-гуанидин). Дополнительно или как альтернатива могут проводиться другие виды сцинтиграфии (например, назначается для уточнения по метастазам в кости или в ). Но если в костном мозге находится очень мало опухолевых клеток, то их невозможно найти с помощью сцинтиграфии. Поэтому у всех детей берут на анализ пробу костного мозга. Для анализа назначается , либо . Они, как правило, проводятся под наркозом. Затем полученные образцы исследуют под ом, чтобы найти в них злокачественные клетки. У детей с метастазами также проводится МРТ головы, чтобы проверить, есть ли метастазы в головном мозге.
Исследования образцов тканей: Окончательный диагноз нейробластомы ставится только после микроскопического (гистологического) анализа опухолевой ткани. Обычно опухолевую ткань получают с помощью операции. Молекулярно-генетические исследования показывают степень злокачественности опухоли. Прогноз развития болезни ухудшается, если есть определённые изменения () в опухоли (так называемая амплификация гена , т.е. увеличение количества копий этого гена, или наоборот хромосомы 1p, т.е. отсутствие части этой хромосомы). Если таких изменений или мутаций нет, то прогноз болезни является более благоприятным.
Исследования и анализы до курса лечения Чтобы проверить, как работают различные органы, до начала лечения проводят дополнительные исследования. Так, особенно перед курсом химиотерапии у детей проверяют, как работает сердце ( – ЭКГ и – ЭхоКГ), проверяют слух (), делают УЗИ почек и кистей рук, по которому можно оценивать как ребёнок растёт. Если во время лечения наступают какие-то изменения, то их обязательно сравнивают с начальными результатами обследования. В зависимости от этого тактика лечения может корректироваться.
Не каждому ребёнку делают все перечисленные анализы и исследования. И наоборот, кому-то могут назначить дополнительные исследования, которые мы не назвали. Поговорите с лечащим врачом, какие конкретно обследования будут делать Вашему ребёнку, и почему они необходимы.
От группы ВКонтакте — к фонду для детей с нейробластомой
В истории создания фонда «Энби», который появился после лечения Гоши и Луки и теперь помогает другим семьям, которые сталкиваются с нейробластомой, есть еще два очень важных героя.
Ромка заболел почти сразу после рождения. У него была та самая плохая и злобная нейробластома, которую очень сложно лечить. Но жизнерадостная, веселая, оптимистичная Маша не сдавалась и верила, что обязательно победит болезнь сына. Она поддерживала всех, с кем встречалась во время многочисленных госпитализаций и этапов лечения. Заводила друзей и подруг среди других родителей и поддерживала с ними связь. Она познакомилась с Настей и Юлей и дружила с обеими.
 Юля и Настя
Юля и Настя
Если бы не это знакомство трех молодых женщин, которые так хорошо сошлись, фонда, может, и не было бы. Они поддержали друг друга, когда решили вместе завести группу в «ВКонтакте» и начать выкладывать туда все полезные материалы, которые читали сами.
«Мы сначала не верили, что группу будут читать. Не ставили перед собой такой задачи. Мы просто хотели собрать всю важную информацию в одном месте
Как библиотеку, коллекцию, потому что жалко было упустить что-то важное. А каждая новая статья или исследование казались огромной ценностью для нас самих
Но очень скоро в группу стали добавляться люди, писать комментарии, постить свои ссылки и материалы. Тогда появилась новая задача — следить за чистотой контента и чистотой дискуссии. Чтобы не допустить мракобесия, ссор участников, обсуждения врачей и т.д.», — рассказывает Настя.
После года работы с группой Маша, Настя и Юля поняли, что им этого мало. Что нужно думать о более системном подходе — о конференциях для родителей и врачей, об издании литературы, о работе по внедрению стандартов лечения в России, а для этого нужно было регистрировать фонд.
Обсуждение шло активно. Маша с Ромой в тот момент были в Германии на очередном этапе лечения, Настя и Юля уже вернулись в Москву. Гоше на время прекратили лечение таргетной терапией (правда, потом лекарства вернули, потому что без них его болезнь прогрессирует). Лука вышел в ремиссию. И всем казалось, что все должно быть хорошо.
Но Рома умер.
«Это совершенно нас оглушило. Мы все понимали: у него была самая сложная форма нейробластомы, но все равно к этому невозможно подготовиться. Маша верила до последнего, и мы верили вместе с ней.
Когда Рома ушел, мы очень боялись за Машу. Она самый счастливый и солнечный человек на свете, она любит всех детей и готова нянчиться и играть с каждым. Но потеря ребенка может сломать кого угодно. С Машей этого не произошло, хотя потеря Ромки — самое большое горе в ее жизни, она смогла сохранить себя и свою веру в хорошее», — говорит Настя.
Маша не отказалась от идеи помогать другим родителям после смерти собственного сына. И фонд «Энби» основали в его честь.
Классификация
Классифицируется данный тип опухоли по месту локализации, в котором чаще наблюдается, а также по тому, какую степень дифференциации имеет. По расположению новообразование бывает четырех основных видов:
- Мелоллобластома – локализация опухолей – голова. Располагается глубоко в мозжечке и практически всегда не является операбельной. Данный вид отличается агрессивностью, быстрым метастазированием и большим процентом ранней смертности. У пациентов с нейробластомой данного вида уже на начале ее развития происходит нарушение координации движений. У взрослых нейробластомы головного мозга, как и остальных видов нейробластом, не бывает.
- Ретинобластома – выявляется в сетчатке глаза. Проявлением заболевания является нарушение зрительных функций, вплоть до полной слепоты. Метастазы при таком виде опухоли идут в мозг.
- Нейрофибросаркома – нейробластома забрюшинного пространства, которая метастазирует в лимфоузлы и отдаленные кости.
- Симпатобластома – является нейробластомой надпочечников у детей. Также может возникать в грудной полости и брюшине. Если увеличиваются надпочечники, то наступает паралич.

От степени дифференциации опухоль бывает следующих видов:
- ганглионеврома – зрелая опухоль, возникающая из ганглионарных клеток и имеет наиболее благоприятный прогноз, так как обладает доброкачественным течением;
- ганглионейробластома – состоит из клеток, которые могут с одной стороны опухоли быть доброкачественными, а с другой злокачественными;
- недефференцированная форма – является злокачественной полностью. Клетки, из которых она состоит, имеют круглую форму и темные пятнистые ядра.
Какой бы вид не носили злокачественные заболевания, они должны быть диагностированы как можно раньше. Только в таком случае ребенок имеет больше шансов на жизнь.
Развитие нейробластомы по стадиям
Постадийное развитие нейробластомы отражено в различных классификационных системах, которые бывают совсем непонятны неспециалисту, поэтому, чтобы не утомлять читателя, попытаемся вкратце остановиться на модифицированном варианте классификации и доступным языком разъяснить его. Таким образом, подобно другим неопластическим процессам, нейробластома до установления диагноза может проходить четыре стадии:

нейробластома на любой стадии – сравнительно крупная опухоль
- I стадия – единичное маленькое новообразование, его размер не превышает 5 см, оно не распространяется на лимфатические узлы и, тем более, не дает метастазов.
- На стадии II опухоль (по-прежнему единичная) подрастает и может достигать 10 см (но не более), однако ничто не указывает на поражение лимфатических узлов и метастатический процесс.
- Для стадии III, в зависимости от степени роста опухоли, определяют два варианта течения:
- опухоль меньше 10 см, без метастазов, но с поражением близлежащих лимфатических узлов;
- опухоль более 10 см, однако признаки поражения лимфоузлов и наличия метастазов в отдаленные органы отсутствуют.
-
Стадия IV (А, В):
- ст. IVА – опухоль пока единичная, размеры варьируют (менее 5 см – более 10 см), определить состояние близлежащих лимфоузлов не представляется возможным, метастазы в отдаленных органах присутствуют;
- ст. IVВ – опухоль множественная, растет синхронно. Состояние лимфатических узлов и распространенность отдаленных метастазов оценке не поддается.

Несколько выбивается из общей характеристики 4 стадии опухоли нейрогенного происхождения нейробластома стадии IVS, ей присущи биологические характеристики, не свойственные аналогичным неоплазиям, она отличается неплохим прогнозом и при адекватном лечении дает значительный процент выживаемости.
Симптомы
Первоначальные симптомы нейробластомы не являются специфичными и могут манифестировать различной симптоматикой, что определяется первичной локализацией опухоли, наличием/локализацией метастазов, а также количеством/объемом вазоактивных веществ, которые продуцируются опухолью и метаболическими нарушениями. По мере роста опухоли симптоматика нарастает. Основные симптомы нейробластомы у детей проявляются болью, лихорадкой и потерей массы тела. В некоторых случаях появляется диарея, что обусловлено выработкой опухолью возоинтестинальных пептидов.
На протяжении длительного времени у ряда больных может быть бессимптомное течение или же проявляться «малыми опухолевыми признаками» в виде снижения аппетита, необычной вялости, потери массы тела, субфебрильной температуры, бледности кожных покровов, периодических болей в животе, нарушений сна, поносов/запоров и рвоты без видимых причин, болей в конечностях.
По мере роста опухоли, располагающейся на шее, в брюшной/тазовых полостях, в грудной клетке, происходит сдавливание прилегающих структур, что и формирует соответствующий симптомокомплекс. При локализации опухоли в области шеи/головы первыми симптомами чаще бывают: появление синдрома Горнера (птоз, миоз, гиперемия и ангидроз на стороне поражения) и пальпируемых опухолевых узлов. При ретробульбарной локализации у детей (4 стадия) заболевания характерен симптом «очков» с экзофтальмом. При расположении нейробластомы в заднем средостении характерны дыхательные расстройства, навязчивый кашель, дисфагия, частые срыгивания, а позже — деформация грудной стенки. Развиваясь в грудной клетке, опухоль становится причиной дисфагии, нарушения дыхания, сдавления вен. При локализации новообразования в тазу могут отмечаться расстройства акта мочеиспускания/дефекации.
Симптомы нейробластомы забрюшинного пространства чаще всего манифестируют снижением аппетита, болевым синдромом в животе, не связанный с приемом пищи. Пальпаторно определяется в эпигастрии/левом подреберье плотная, неподвижная бугристая, переходящая в срединную линию опухоль. Клиническая картина опухоли забрюшинного пространства дополняется выраженной общей симптоматикой в виде слабости, потери веса, появления суставных/костных болей, лихорадки, анемии.
При паравертебральной локализации без/или с проникновением в спинномозговой канал характерна неврологическая симптоматика (вялый паралич конечностей/нарушение мочеиспускания). Метастазы в кожу характеризуются плотной консистенцией и синюшно-багровой окраской.
Существенно варьируют и симптомы, обусловленные метастазами в ту или иную анатомическую зону. У новорожденных детей первым признаком метастазирования является быстрое увеличение печени, зачастую сопровождающееся поражением костного мозга/образованием голубоватого цвета узлов на коже. У детей старшего возраста процесс метастазирования может сопровождаться увеличением лимфатических узлов, болями в костях. Реже появляются признаки лейкемии (кровоизлияния на коже/слизистых оболочках и анемия), что обусловлено поражением костного мозга.









