Перитонит
Содержание:
- Перитонит — что это за болезнь?
- Причины возникновения
- Лечение перитонита
- Курс терапии при воспалении брюшной области
- Почему возникает этот гнойный процесс
- Симптомы и первые признаки
- Симптомы перитонита кишечника
- Лечение после операции
- Лечение болезни
- Формы перитонита
- Отдельные разновидности миозитов
- Сопутствующие симптомы
- Прогнозы и последствия перитонита
- Профилактика дисбактериоза после перитонита
- Народная терапия
Перитонит — что это за болезнь?
Перитонит – это острый или хронический воспалительный процесс, поражающий листки брюшины. При прогрессировании перитонита воспалительный процесс приобретает системный характер и сопровождается развитием тяжелейших расстройств жизненно важных функций (дыхательные расстройства, нарушение работы сердечно-сосудистой системы и т.д.). Лечение перитонита проводится в условиях хирургического стационара. Летальность при развитии острого перитонита, даже при условии своевременного оказания специализированной медицинской помощи составляет от 20 до 35 %.
Код перитонита по МКБ 10 – К65. Острые перитониты классифицируются как К65.0, другие уточненные перитониты – К65.8, неуточненные — К65.9.
Что такое перитонит брюшной полости?
Брюшиной называют серозные покровы, выстилающие внутренние поверхности брюшной стенки (листок париетальной брюшины) и органы брюшной полости (листок висцеральной брюшины). Брюшина обеспечивает следующие функции:
- защитную (защита внутренних органов от травматизации);
- барьерную (препятствует проникновению патогенных микроорганизмов);
- всасывающую (всасывает секретируемую в брюшной полости жидкость, продукты белкового распада, воспалительный и невоспалительный экссудат и т.д.);
- выделительную (экссудация жидкости через серозные покровы тонкого кишечника);
- пластическую (брюшина способна выделять фибрин и стимулировать образование спаек, ограничивающих распространение воспалительных процессов). После операций на органах брюшной полости фибрин способствует укреплению швов и более быстрому заживлению послеоперационной раны.
Развитие перитонита сопровождается воспалительным поражением как париетального, так и висцерального листков брюшины. При этом образующийся патологический экссудат (реакция на раздражение брюшины и нарушение сосудистой проницаемости) является вначале серозным или серозно – фибринозным (серозный перитонит или серозно-фибринозный перитонит). Прогрессирование воспаления сопровождается изменением характера экссудата на гнойный (гнойный перитонит).
Патогенез развития перитонита разделяют на три стадии:
- местного воспалительного процесса, сопровождающегося формированием, активацией местного и общего иммунитета;
- поступления в системный кровоток бактерий, их токсинов, продуктов распада белков и т.д., сопровождающаяся развитием эндотоксинового шока;
- тяжелого сепсиса с септическим шоком, сопровождающегося тяжелой полиорганной недостаточностью.
Причины возникновения
Перитонит бывает первичным, когда заболевание развивается вследствие попадания микроорганизмов в брюшную полость с током крови или лимфы, и вторичным, когда заболевание развивается при воспалении, перфорации, повреждении органов, находящихся в брюшной полости.
Можно выделить следующие причины, приводящие к возникновению перитонита:
- Повреждения органов брюшной полости;
- Операции, проведенные на органах брюшной полости;
- Гематогенные перитониты (пневмококковые, стрептококковые и пр.);
- Воспалительные процессы, протекающие в органах брюшной полости (аппендицит, холецистит, сальпингит и т.д.);
- Воспалительные процессы любого происхождения, не связанные с органами брюшной полости (флегмона брюшной стенки живота, гнойные процессы, локализованные в забрюшинной клетчатке).
- Перфорации в органах брюшной полости (желудка или 12-перстной кишки при язвенной болезни, аппендикса при гангренозном или флегмонозном аппендиците, желчного пузыря при деструктивном холецистите, ободочной кишки при неспецифическом язвенном колите).
Различают бактериальный и асептический перитонит. Возбудителями бактериального перитонита являются как аэробные микроорганизмы (кишечная палочка, клебсиеллы, протей, синегнойная палочка, стафилококки), так и анаэробные (бактероиды, клостридии, пептококки). Зачастую перитонит провоцируется микробной ассоциацией, то есть сочетанием нескольких микроорганизмов.
Асептический перитонит развивается при контакте брюшины с кровью, желудочно-кишечным содержимым, желчью, панкреатическом соком. Примечательно, что уже спустя несколько часов в патологический процесс вовлекается микрофлора и асептический перитонит превращается в бактериальный.
Лечение перитонита
Основа лечения перитонита — хирургическое устранение источника инфекции. Но так как состояние пациентов обычно тяжелое, перед операцией назначают интенсивную инфузионную и антибиотикотерапию, направленную на стабилизацию функции внутренних органов. Обильные внутривенные вливания коллоидных и кристаллоидных растворов должны восстановить объем циркулирующей крови и электролитный баланс, антибиотики — несколько снизить активность воспаления.
Во время операции устраняют источник воспаления: удаляют аппендикс, желчный пузырь, ушивают прободные язвы, раны кишечника и т. д. Электроотсосом эвакуируют патологическое содержимое. Брюшную полость обильно промывают, чтобы удалить токсины и микроорганизмы. Через специальные отверстия в брюшной стенке проводят дренажные трубки, чтобы обеспечить отток воспалительной жидкости. После операции продолжают интенсивную консервативную терапию, направленную на ликвидацию инфекции и поддержание жизненно важных функций организма.
По окончании острой фазы перитонита рекомендуется восстановительная терапия желудочно-кишечного тракта с помощью гастроэнтеропротекторов (ребагит, ребамипид).
Курс терапии при воспалении брюшной области
Первым делом врач назначает курс антибиотиков, с помощью которых можно предотвратить осложнения в дальнейшем. До операционного вмешательства хирург может на область живота положить лед. Также для нормализации артериального давления, работы сердца назначаются сердечные препараты:
В некоторых случаях необходимо переливание крови, подкожное вливание физиологического раствора.
Чаще всего требуется операция. Она может быть разного вида, от этого зависит, сколько будет длиться процесс восстановления. Операция заключается в очищении брюшной области от гноя. Во время процедуры удаляется патогенная микрофлора и полностью восстанавливается кишечная функция. Внутримышечно вводится Стрептомицин и Пенициллин. В брюшную область может быть введен дренаж, тампоны. Гнойник может быть удален через прямую кишку, влагалище, иногда делают разрез брюшной стенки.
Врач обязательно учитывает, что больной теряет большое количество жидкости, поэтому назначает физиологический или рингеровский раствор, под кожу может быть введена глюкоза. В тяжелых случаях необходимо переливание крови.
Очень важно помнить о профилактических мерах. При малейших неприятных ощущениях в области живота, сразу же проконсультироваться у лечащего врача
Помните о том, что перитонит может стать причиной летального исхода больного, поэтому не стоит запускать его.
Таким образом, перитонит является серьезной патологией, которая требует срочного хирургического вмешательства, специального лечения, иначе могут быть серьезные последствия. Для предотвращения перитонита необходимо своевременно наблюдаться у врача, не доводить себя до тяжелого состояния.
Почему возникает этот гнойный процесс
Течение флегмонозного аппендицита может происходить двумя путями:
- в результате первичного заполнения аппендикса экссудатом гнойного характера;
- в результате вторичной флегмонозной трансформации червеобразного отростка.
Что касается причин возникновения данного патологического состояния, то, чаще всего, ими становятся:
- Процесс инфекционного характера, который локализуется в слизистой оболочке отростка и вызывается гнойными микроорганизмами.
- Высокий уровень активности иммунных клеток, расположенных в аппендиксе, ведь именно они провоцируют прогрессирование процесса воспаления.
- Закупорка просвета аппендикса инородными телами, которые проникли из кишечника. В результате образуется застой гнойного экссудата.
- Тромбоз сосудов червеобразного отростка, который приводит к нарушению микроциркуляции. В результате формируется ишемия аппендикса, и он становится более уязвимым.
Обратите внимание, по данным проведенных исследований, чаще всего, причиной развития флегмонозного аппендицита становится именно закупорка просвета отростка. Ее же причиной может стать:
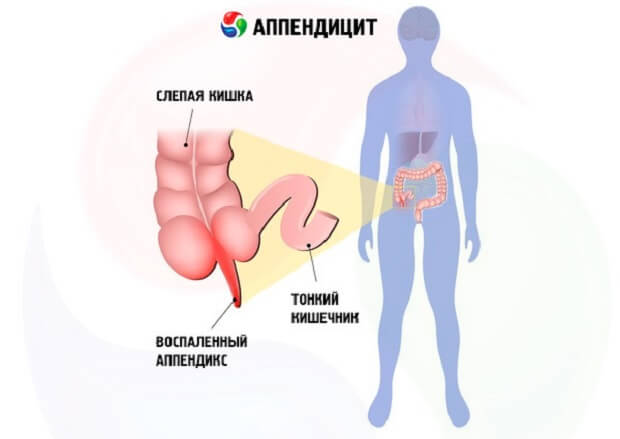
Ее же причиной может стать:
- кал;
- скорлупки от семян;
- ягодные косточки;
- посторонние предметы небольших размеров.
https://feedmed.ru/bolezni/sistemy-pishhevarenija/ostryj-flegmonoznyj-appenditsit.html
Симптомы и первые признаки
К местным симптомам перитонита у взрослых можно отнести:
- болевой синдром;
- напряжение мышц живота;
- признаки раздражения брюшины, обнаруживаемые при диагностике.
К общим симптомам перитонита можно отнести:
- повышение температуры тела;
- частая рвота;
- учащённое биение сердца;
- низкие показатели АД;
- снижение диуреза;
- сухость кожи и заострённые черты лица;
- повышенная кислотность;
- спутанность сознания.
Внешние проявления перитонита зависят от симптомов того заболевания, которое стало причиной перитонита, и могут сильно варьировать. Но все-таки, в зависимости от времени, которое прошло от начала воспаления, условно выделяют несколько стадий перитонита.
У взрослых острый перитонит имеет несколько фаз развития:
- Реактивная фаза, длится от 12 до 24 часов;
- Токсическая фаза, длительность от 12 до 72 часов;
- Терминальная фаза, наступает после промежутка от 24 до 72 часов от начала заболевания и длится несколько часов.
Первая стадия
Первая стадия – реактивная – первые сутки развития заболевания. Характеризуется выраженными местными проявлениями. Как правило, боль возникает внезапно, в четко определенной области. Появление и характер боли иногда сравнивают с ощущениями при ударе кинжалом. В это время эпицентр боли определяется, как правило, в области пораженного органа, например, при разрыве червеобразного отростка – в правой нижнебоковой зоне, прободении язвы желудка – левой подреберной области и/или в эпигастральной области. Боль очень интенсивная, с тенденцией к распространению. Часто боль постоянная, но иногда возникает симптом мнимого благополучия. При этом болевые ощущения становятся менее интенсивными, больные успокаиваются. Через 2-3 часа боль появляется снова.
Характерен внешний вид больного – кожа бледная, иногда серо-землистого или синюшного оттенка, покрыта холодным потом, на лице выражение страдания. Больной всячески пытается облегчить страдания – принимает вынужденное положение на спине или на боку с приведенными к животу ногами, пытается при дыхании не надувать живот, сдерживает кашель.
Напряжение мышц настолько выражено, что говорят о доскообразном животе. Как правило, ощупывание живота вызывает значительные болевые ощущения. При перитоните боль усиливается при быстром отнятии руки после надавливания на живот. Этот признак настолько типичный, что был выделен в отдельный симптом – симптом Щеткина-Блюмберга. У больного возможно возникновение многократной рвоты, которая не приносит облегчение, ложных позывов на мочеиспускание, дефекацию. Уже на этой стадии проявляются такие симптомы отравления организма, как повышение температуры тела до 38 градусов, ознобы, частый слабый пульс, сухость языка, щек, выраженная жажда.
Вторая стадия
Вторая стадия перитонита – токсическая – характеризуется более тяжелым общим состоянием с выраженными симптомами отравления организма. Развивается через 24-72 часа от начала заболевания.
При этом местные проявления, такие как боль в животе, напряжение мышц передней брюшной стенки, выражены слабо или вообще отсутствуют. Черты лица заостряются на фоне выраженной бледности губ, кончик носа, ушные мочки, ногти становятся синюшными. Руки и ноги холодные на ощупь. Развивается нарушение сознания (сильное возбуждение, или чаще, полная безучастность). Периодически полная потеря сознания. Больной неподвижно лежит на спине, ощупывание живота не вызывает никаких ощущений. Беспокоит сухость во рту и жажда. Продолжается мучительная рвота, не приносящая облегчение.
Рвотные массы темно-бурые, с неприятным запахом. Резко снижено количество мочи вплоть до её отсутствия. Температура тела до 40-42 градусов, дыхание прерывистое, пульс частый, едва ощутимый.
Третья стадия
Третья стадия – необратимая или терминальная. Развивается спустя 3 суток от начала болезни и, к сожалению, через 2-3 суток заканчивается смертью.
Общее состояние крайне тяжелое. На этой стадии внешние проявления настолько характерны и сходны у всех заболевших, что их объединили под названием «лицо Гиппократа»: влажная бледно-синюшная кожа, запавшие щеки, заострившиеся черты лица. При ощупывании напряжение мышц живота отсутствуют, болевых ощущений нет. Отсутствует или резко нарушено дыхание, артериальное давление и пульс не определяются.
Как правило, в это время больные находятся в реанимационных отделениях в условиях искусственного обеспечения жизнедеятельности.
Симптомы перитонита кишечника
На реактивной стадии наблюдается развитие следующих симптомов:
- внезапная сильная и острая боль с локализацией в зоне воспаления;
- потеря сознания;
- напряжение передней стенки брюшины;
- гипертермия;
- учащенный слабый пульс;
- налет на языке серого цвета;
- ложные позывы к мочеиспусканию или дефекации;
- тошнота и рвота, не приносящая облегчения.
На данной стадии заболевания можно заметить максимальное проявление местных симптомов, вызванных гиперергической реакцией на развивающееся раздражение брюшины. Симптомы перитонита кишечника могут быть и другие.
На следующей стадии, токсической, которая может продолжаться до 2-3 суток, происходит усиление общей интоксикации организма. При этом начинают ярко проявляться следующие патологические признаки:
- повышение температуры до высоких значений;
- судорожный синдром;
- снижение артериального давления;
- бледность кожных покровов;
- прерывистое дыхание;
- обезвоживание организма;
- заостренные черты лица;
- распространение болезненности по всему животу;
- неконтролируемая рвота с неприятным запахом.
Если в этот период пациенту не будет оказана срочная медицинская помощь, патологический процесс переходит в последнюю, терминальную фазу своего развития. Она характеризуется следующими симптомами перитонита кишечника у взрослых и детей:
- синеватый оттенок кожи;
- паралич нервных окончаний брюшной полости, что приводит к снижению напряжения живота и болевого синдрома;
- снижение температуры тела;
- лихорадочное состояние, озноб;
- запавшие глаза и щеки;
- спутанность сознания вследствие интоксикации организма;
- плохо определяемые пульс и давление;
- слабое дыхание.
Терминальная фаза перитонита кишечника в медицинской литературе считается необратимой, неминуемо приводящей к смерти пациента.

Лечение после операции
Перитонит после операции требует специального лечения. Оно представляет собой приём препаратов, уничтожающих болезнетворную микрофлору, восстанавливающих деятельность органов ЖКТ и нормализующих иммунитет.
Также пациенту приписывают диету, которую он должен придерживаться неделю. Перитонит у детей лечится так же, как и у взрослых.
Медикаментозное лечение
Назначают следующие типы лекарств:
- антибиотики. Пенициллин-Тева, бензилпенициллин, цефтриаксон, гентамицин и другие;
- мочегонные препараты, действующими веществами которых являются Индапамид (торговое название – «Арифон»), Спиронолактон («Верошпирон»), Торасемид («Тригрим»);
- средства, направленные на выведение из организма токсичных веществ. К ним относятся «Кальция глюконат», «Спленин», «Унитиол» и др;
- инфузионные растворы («Гемодез», «Желатиноль», «Реополиглюкин»);
- препараты крови – «Альбумин» (5-ти% и 20-ти% растворы), «протеин», «фибриноген»;
- нестероидные противовоспалительные препараты – «Кетопрофен», «Аркоксия», «Индометацин»;
- средства, предупреждающие рвоту. Содержат ондансетрон («Эмесет»), домперидон («Мотилиум»);
- препараты, направленные для профилактики развития пареза кишечника. Это «Неостигмин», «Физостигмин».
Также используется:
- ультрафиолетовое облучение крови;
- плазмаферез (очистка и возвращение крови обратно в часть кровеносной системы);
- внутривенное лазерное облучение крови;
- гемодиализ;
- очищение лимфы от токсических веществ;
- гипербарическая оксигенация (метод использования кислорода под высоким давлением).
Диета после операции
Больному необходимо принимать жидкость в пропорции 50-60 миллилитров на килограмм массы тела в день.
После нормализации работы пищеварительной системы назначают введение витаминных смесей с помощью зонда через рот или нос. При выздоровлении назначают диетическое питание на длительное время.
Состав рациона таков:
- нежирные бульоны;
- пюре из овощей;
- фрукты, кисели, ягодные компоты.
Постепенно увеличивают калорийность с помощью добавления в диету варёного и пареного мяса, куриных яиц, молочных продуктов.
Нельзя принимать в пищу:
- жирные сорта мяса;
- копчённое;
- шоколадные и кондитерские изделия;
- пряности;
- кофейные и газированные напитки;
- бобовые.
Дополнительные и альтернативные методы лечения в домашних условиях
До приезда специалистов нужно оказать первую медицинскую помощь, используя народные средства. В противном случае риск летального исхода увеличивается.
- Лёд. Нужно замотать в ткань лёд, слегка наложить на живот. Это позволит уменьшить боль.
- Скипидар. Необходимо приготовить компресс из очищенного скипидара и масла растительного происхождения в соотношении 1 к 2 соответственно. Приложить на брюхо.
Лечение болезни
Если диагностирован перитонит, лечение может быть только хирургическим. Чем раньше будет сделана операция, тем выше вероятность того, что больной выживет. На третьей стадии операция оказывается бесполезной.
В процессе хирургического вмешательства устраняют причину болезни: останавливают кровотечение, зашивают разрыв стенки или удаляют опухоль. Обязательно следует избавиться от гнойных очагов, промывая брюшную полость антисептиками.
После проведения операционного лечения назначаются антибиотики и корректируются водно-электролитные нарушения.
Если не начать своевременно лечить перитонит, последствия могут быть плачевными: возможен летальный исход.
GASTROS.RU при копировании обязательно ставить прямую ссылку на источник.
Перед применением информации на практике, в обязательном порядке проконсультируйтесь с врачом!
Что это такое? Перитонит – это воспаление брюшины. У пострадавшего болит живот, задерживается стул и газы, появляется рвота и напряжение мышц живота. Он находится в тяжелом физиологическом состоянии, страдает переизбытком тепла в организме, что ведёт к быстрому повышению температуры. Перитонит брюшной полости лечат только хирургически.
Брюшина – серозный покров, защищающий органы ЖКТ. Брюшина бывает париетальной и висцеральной. Первый вид оболочки защищает внутреннюю стенку живота. Висцеральный покрывает поверхность органов, находящихся внутри париетального листка.
Формы перитонита
Исходя из причин возникновения и симптомов, сопровождающих заболевание, выделяют несколько различных классификаций перитонита.
По причине возникновения
В зависимости от условий развития заболевания выделяют несколько форм:
- Аппендикулярный. Этот тип развивается на фоне аппендицита.
- Травматический. Причиной является ранение живота.
- Перфоративный. Перфоративный перитонит возникает после перфорации полого органа (внутренние органы тела, имеющие вид полости или трубки).
- Послеоперационный. Причиной является хирургическое вмешательство.
- Криптогенный. При этой форме нельзя точно определить причину перитонита.
Акушерский перитонит
Перитонит в акушерской практике чаще всего развивается после кесарева сечения. В зависимости от пути заражения выделяют несколько форм заболевания:
- Ранний акушерский перитонит. Болезнь возникает на 1-3 сутки после операции. Обычно она связана с инфекцией во время операции, которая проводилась на фоне хориоамнионита.
- Перитонит, связанный с кишечным парезом. Патология развивается на 3-5 день и вызывается нарушением барьерной функции кишечника из-за изменения его просвета или чрезмерного роста тонкой кишки из-за повышенного содержания жидкости и газов.
- Акушерский перитонит, связанный с наличием ран на матке. Этот тип чаще развивается на 4-9 день после операции, проявляется различными симптомами, но лечение отличается от стандартного.
По наличию инфекции
Выделяют 3 вида:
- Микробный. Тип спровоцирован наличием патогенных микроорганизмов.
- Асептический. Такой перитонит развивается при попадании на брюшину токсинов – желудочного сока, ферментов поджелудочной, после операции (в результате обработки органов реагентами).
- Особые формы: Паразитарный. Причиной становиться заражение глистами.
- Канцероматозный. Это тип возникает при онкологических заболеваниях.
По характеру экссудата
При наличии заболевания наблюдается выделение жидкости из кровеносных сосудов или органов. В зависимости от ее типа выделяют такие разновидности болезни:
- Серозный. Экссудат представлен жидкостью с небольшим количеством белка и клеточной структуры.
- Серозно-фиброзный. Тип является промежуточной стадией между гнойным и серозным.
- Фибринозный. Листки брюшины покрываются нитями фибрина, приводящими к образованию спаек.
- Фиброзно-гнойный. Причиной является присоединение вторичной инфекции.
- Желчный. Вызывается тип перфорацией желчного пузыря, сопровождается выделением желчи в брюшную полость.
- Каловый. Причиной калового перитонита является травматическое поражение кишечника. Каловые массы оказываются в брюшной полости при перфорации нижнего отдела ободочной кишки, сигмовидной или прямой.
- Геморрагический. Сопровождается патология смешиванием крови с экссудатом.
- Гнойный. Причиной гнойного перитонита становятся нарушения целостности органов брюшной полости.
Проявления гнойного перитонита включают:
- признаки интоксикации;
- нарушения водно-ионного обмена;
- парез кишечника.
Отсутствие лечения провоцирует возникновение недостаточности органов и систем. Является причиной смерти ⅔ больных, умерших после перенесенного оперативного вмешательства или из-за тяжелых травм живота.
Вид экссудата оказывает влияние на проявление заболевания. При желчном перитоните сильный болевой синдром в первые часы болезни имеет тенденцию к угасанию. После периода относительно хорошего самочувствия присоединяется вторичная инфекция и болезненность возобновляется.
По распространенности процесса
Выделяют такие типы:
- Местный процесс. Он бывает ограниченным и неограниченным: ограниченный — внутрибрюшный абсцесс, воспаление сдерживается капсулой; неограниченный — занимает не более одного кармана брюшной полости.
- Распространенный (разлитой, диффузный). Процесс не ограничится единственной областью, занимает обширные пространства.
Отдельные разновидности миозитов
Существуют две специфические разновидности миозита, которые вызываются особыми причинами – дерматомиозит и полимиозит.
Дерматомиозит – идиопатическое (чаще всего возникает самопроизвольно, причина не известна) воспалительное заболевание, которое характеризуется поражением кожи и мышц. Также в более редких случаях патологический процесс может поражать суставы, легкие, пищевод. Болеют дети и взрослые.
Полимиозит – довольно редкое воспалительное заболевание, при котором страдают мышцы пояса верхних и нижних конечностей, шеи. Симптомы нарастают постепенно, больному становится сложно подниматься по лестнице, вставать из положения сидя, поднимать руками предметы, особенно выше головы. Чаще всего болеют люди в возрасте 30-50 лет.
Каждый пациент требует индивидуального подхода. Для того чтобы получить наиболее эффективное лечение, необходимо обратиться к врачу-неврологу.
Сопутствующие симптомы
Изучением этиологии развития болезней желудочно-кишечного трактата и органов брюшной полости, поиском способов их лечения занимается раздел медицины гастроэнтерология. Поводом для обращения к врачу-гастроэнтерологу служит совокупность критериев, указывающих на патогенный характер болевых ощущений. Если характер испытываемой боли можно описать одним из следующих утверждений, то следует срочно обратиться за врачебной помощью:
- вызывает частые беспокойства;
- препятствует нормальной повседневной активности, выполнению профессиональных функций;
- сопутствует потере веса, изменению привычек питания;
- интенсивность характеризуется таким уровнем, при котором происходит пробуждение во время ночного сна.
Одним из важных факторов, свидетельствующих о патогенном характере болевых спазмов, является наличие характерных сопутствующих симптомов. На основании жалоб пациента, касающихся состояний, сопровождающих болезненность живота, врач может делать предположения относительно причины происхождения болей в брюшной полости и пораженного органа:
|
Симптом, сопровождающий боль |
Возможные провоцирующие заболевания (пораженный орган) |
|
Лихорадка, озноб |
Кишечная инфекция, пищевое отравление, воспалительный процесс, инфаркт, панкреатит |
|
Истощение |
Нарушение процессов переваривания, новообразования, развитие воспаления, сосудистые патологии (ишемия) |
|
Тошнота, рвота, вздутие живота |
Острая кишечная непроходимость, инфекционное или воспалительное поражение, нарушения обмена веществ |
|
Дисфагия (нарушение процесса глотания) |
Гастроэзофагеальная рефлюксная болезнь (поражение пищевода) |
|
Преждевременная сытость |
Желудочные патологии |
|
Гематемезис (кровавая рвота) |
Поражение желудка, кишечника (двенадцатиперстной кишки), пищевода |
|
Запор |
Заболевания толстой кишки, мочеполовой сферы, кишечные расстройства |
|
Желтизна кожных покровов |
Нарушение пищеварения, экскреции, печеночные патологии, гемолиз эритроцитов |
|
Диарея |
Инфекционные кишечные болезни, воспалительный процесс, расстройство переваривания, патологии мочеполовой или сосудистой системы |
|
Дизурия (затруднение мочеиспускания) или гематурия (наличие крови в моче), влагалищные или уретральные выделения |
Болезни мочеполовой системы |
|
Повышенная температура тела |
Воспалительные процессы, заболевания вирусной, бактериальной, инфекционной природы |
|
Низкое артериальное давление, головокружение, головная боль, потемнение в глазах, слабый пульс |
Внутренние кровотечения, воспаление органов мочеполовой системы |
Прогнозы и последствия перитонита
Перитонит является одним из наиболее тяжелых осложнений в гнойной хирургии брюшной полости. Прогноз при развитии воспалению БП всегда серьезный. Риск летального исхода составляет от 20 до 35%. В связи с этим, при подозрении на перитонит пациент подлежит немедленной госпитализации.
Какие последствия аппендицита с перитонитом?
Воспалительный процесс в брюшине увеличивает риск формирования массивного спаечного процесса, который в дальнейшем может приводить к постоянному болевому синдрому в животе, запорам и кишечной непроходимости.
Статья подготовлена
врачом-инфекционистом Черненко А .Л.
Профилактика дисбактериоза после перитонита
дисбактериозауменьшение полезных и увеличение вредных бактерий в кишечникеПравилами питания, которые помогут восстановить микрофлору кишечника, являются:
- Отказ или снижение потребления всех видов сахара и его заменителей (мед, кленовый сироп, кукурузный сироп, глюкоза, фруктоза, мальтоза, сорбит, сахароза).
- Исключение продуктов, приготовленных с использованием процессов ферментации (пиво, вино, сидр, имбирный эль).
- Минимальное потребление пищевых изделий, которые могут содержать дрожжи и плесень (сыры, уксус, маринады, хлебобулочные изделия, изюм, квас).
- Исключение блюд, в состав которых входят красители, ароматизаторы, усилители вкуса. Большая концентрация этих элементов находится в фаст-фуде.
- Употребление тушеной моркови и свеклы. В состав этих овощей входит пектин – вещество, которое обладает сорбирующим (всасывающим) свойством и способствует выводу токсинов из организма.
- Включение в меню молочных и молочнокислых продуктов (кефир, творог, йогурт, кумыс, молоко). Следует отметить, что пользу организму в борьбе с дисбактериозом приносят кисломолочные продукты, срок которых не превышает 1 дня. По истечении 24 часов в кефире и твороге развиваются сапрофитные бактерии, которые угнетают функцию кишечника и могут вызвать запоры.
- Употребление продуктов, обогащенных лактобактериями и бифидобактериями. Такими элементами обогащены такие кисломолочные продукты как бифидок, биокефир, кисломолочный лактобактерин.
- Внесение в меню слизистых супов и каш, приготовленных из гречневой или овсяной крупы. Эти блюда улучшают работу кишечники и препятствуют поносам.
Народная терапия
До постановки диагноза, во время прохождения обследования у специалистов, больной может проводить лечение асцита народными средствами. Их действие направлено на выведение лишней жидкости из живота и предотвращение ее скопления.
Стручки фасоли

Фасолевые стручки обладают хорошим диуретическим действием. Лишняя жидкость выводится из организма, существенно облегчая состояние больного.
Для приготовления лекарства в домашних условиях нужно 15 стручков очистить от семени, оставшуюся шелуху поместить в небольшую кастрюлю, залить 1 л воды и прокипятить 15 минут. Дать настояться 30 минут, процедить. Пить нужно остывшее лекарство, поэтому его можно заготовить с вечера. Принимать по 100 мл трижды в день:
- утром после пробуждения;
- перед завтраком;
- после ужина.
Уже спустя трое суток будет заметен результат: больному станет легче дышать, пропадет одышка и живот уменьшится в объеме.
Петрушка
 Для приготовления лекарства необходимо:
Для приготовления лекарства необходимо:
- Тщательно промыть300 г петрушки.
- Залить зелень литром горячей воды.
- Поставить на огонь на четверть часа.
- Процедить.
Принимать лекарство необходимо трое суток. Пить отвар нужно с момента пробуждения до позднего вечера, интервал между приемами – 1,5 часа.
Абрикос
 Чтобы приготовить лечебный отвар, можно использовать свежие либо высушенные абрикосы. Стакан очищенных от косточек плодов варят в литре воды 40–60 минут, процеживают и пьют ежедневно по 200 мл. Количество употребляемого в день компота можно увеличить в два раза, если состояние больного заметно улучшается.
Чтобы приготовить лечебный отвар, можно использовать свежие либо высушенные абрикосы. Стакан очищенных от косточек плодов варят в литре воды 40–60 минут, процеживают и пьют ежедневно по 200 мл. Количество употребляемого в день компота можно увеличить в два раза, если состояние больного заметно улучшается.
Диуретические и потогонные чаи
Избавиться от лишней жидкости в организме можно только посредством ее интенсивного выведения. Для этого отлично подойдет чай, обладающий эффективным мочегонным действием:
- Перемешать по 3 столовые ложки грыжника и толокнянки, залить 0,5 л воды, довести до кипения и варить на слабом огне, пока отвар не станет темным и крепким. Процедить средство и остудить. Принимать по стакану натощак. Эффект будет заметен уже на вторые сутки.
- Чайную ложку протертой с сахаром калины развести в 250 мл теплой воды. Принимать по стакану до четырех раз в сутки. В средство можно добавить мед, чтобы улучшить его вкусовые качества.
- Вывести лишнюю жидкость поможет не только диуретический чай. Можно использовать и средства, которые повышают потоотделение. Аналогично первому рецепту заваривают смесь мать-и-мачехи и липы, пьют теплым по 250 мл четыре раза в день.
Больным следует ограничить ежедневное потребление жидкости, поэтому помимо потогонного чая можно выпивать не более 0,5 л воды, чтобы результат был максимально эффективным.
Лук
 После пробуждения необходимо выпивать 2 столовые ложки лукового сока. Накануне вечером среднюю луковицу нарезают кубиками и обильно засыпают сахарным песком. Утром необходимо слить сок и хранить его в холодильнике.
После пробуждения необходимо выпивать 2 столовые ложки лукового сока. Накануне вечером среднюю луковицу нарезают кубиками и обильно засыпают сахарным песком. Утром необходимо слить сок и хранить его в холодильнике.
Огурец
Как известно, огурец обладает действенным мочегонным эффектом. Свежеотжатый огуречный сок пьют по 2 столовые ложки шесть раз в день. Лучше не заготавливать много сока заранее, а готовить каждый раз свежий.
Кукурузные рыльца
 Для выведения жидкости необходимо приготовить отвар из кукурузных рылец:
Для выведения жидкости необходимо приготовить отвар из кукурузных рылец:
- 2 столовые ложки сухих ингредиентов заливают стаканом кипятка.
- Томят лекарство на водяной бане полчаса.
- Приготовленное средство процеживают и остужают.
- Разводят отвар стаканом воды.
Пить средство следует по столовой ложке после приема пищи трижды в сутки.
Ванна из березового настоя
Можно лечить асцит народными средствами в комплексе с водными процедурами. Хороший эффект дает ванна с настоем из березовых листьев и почек. Она повышает потоотделение, выводя излишнюю жидкость. Четыре столовые ложки сбора заливают 250 мл кипятка и оставляют настаиваться на ночь. Должен получиться настой высокой концентрации, что можно будет понять по характерному запаху. Полученное средство добавляют в теплую ванну и принимают водные процедуры на протяжении 20 минут.









