Беременность после эко: особенности и риски
Содержание:
- Процедура экстракорпорального оплодотворения
- Подготовка к процедуре ЭКО
- Медикаменты
- Анализы на этапе подготовки к ЭКО
- Как сорвать беременность дома позднюю. Прерывание беременности народными средствами
- Перечень анализов для искусственного оплодотворения
- Оценка результатов ЭКО
- Родоразрешение: от чего зависит выбор способа
- Донорские программы и суррогатное материнство
- Подготовка к ЭКО
- Подготовительный этап
- Предварительный шаг: убеждаемся, что имеем право на квоту
- Процедура ведения ЭКО-беременности
- При беременности
- Процедура ЭКО
- Условия для проведения ЭКО
- Сколько времени занимает подготовка?
- Ведение беременности после ЭКО
- Гормональные препараты
- Когда можно подтвердить беременность?
- Общие правила
- Какие противопоказания к ЭКО бывают?
- Заключение
- Подведем итог
Процедура экстракорпорального оплодотворения
В эмбриологической лаборатории врачи-эмбриологи соединяют яйцеклетки и сперматозоиды в специальном растворе. Через 3–4 дня проводится диагностика получившихся эмбрионов перед имплантацией. Они исследуются на возможные пороки развития, наследование генетических заболеваний. В это время уже возможно определить пол будущего ребёнка.
2–3 оплодотворённые яйцеклетки с помощью эластичного катетера переносят в матку. Это самый простой этап долгого пути к родительству. Некоторые клиники выписывают больничные листы, но чаще в этом нет необходимости. А вот поберечь себя, избегая эмоциональных и физических нагрузок, будущей матери всё же стоит.
После введения эмбрионов в матку, у женщины раз в 3 дня берут кровь для контроля гормонов. На 12–14 ДПП (день после подсадки) проводится тест на беременность, положительный у 30–35% пациенток. По решению матери, «лишние» эмбрионы убираются, но это нежелательно, ведь оставшиеся зачастую тоже погибают.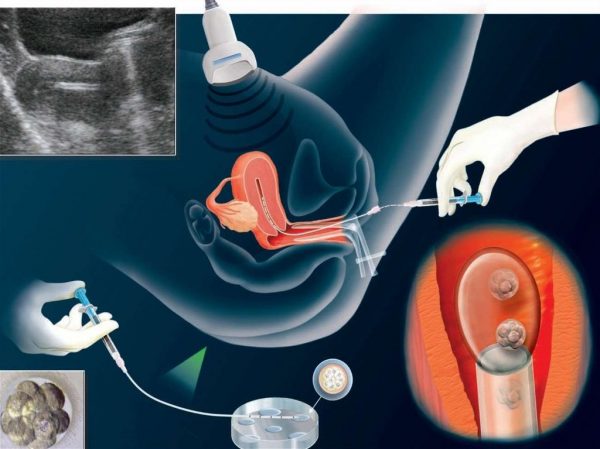
Для увеличения вероятности прикрепления женщине обычно подсаживают 2–3 эмбриона
При всех отклонениях и тревожных симптомах во время вынашивания ребёнка нужно консультироваться с врачом, как и при естественной беременности. В первом триместре используется заместительная гормональная терапия, далее она отменяется. Если желанная беременность не наступила, процедуру повторяют ещё раз. В следующих попытках возможно подсаживание неиспользованных прежде эмбрионов.
Подготовка к процедуре ЭКО
- Отказаться от вредных привычек. Курение, употребление алкоголя и психоактивных препаратов негативно влияет на весь организм. В том числе на репродуктивную систему. В сигаретах, спиртных напитках, наркотиках содержится целый комплекс веществ, вызывающих клеточные мутации, интоксикацию и иные негативные последствия для здоровья. Даже в небольших дозах они способны нанести вред репродуктивной системе и снизить вероятность успешного зачатия. Более того, у женщин вредные привычки вызывают патологии, которые даже после наступления беременности провоцируют аномалии плода или делают невозможным вынашивание и рождение ребенка.
- Проверить вес тела. Недостаточная или избыточная масса нарушают нормальную работу как мужской, так и женской репродуктивной системы, отрицательно сказываются на качестве половых клеток. Для успешного оплодотворения необходимо контролировать индекс массы тела. Высчитать его можно, разделив вес (в кг) на квадрат роста (в м2) – допустимый интервал составляет 19-30 кг/м2. При выходе за пределы этих значений ЭКО лучше перенести до тех пор, пока индекс массы тела не вернется к нормальным значениям. Также необходимо пройти медобследование, чтобы выявить возможные эндокринные, психические и другие патологии, спровоцировавшие проблемы с весом.
- Придерживаться принципов здорового питания. Для успешного зачатия оба родителя должны получать весь комплекс питательных веществ – белки, жиры, витамины, углеводы, жирные кислоты и т. д. Поэтому перед ЭКО противопоказано соблюдение строгих и монодиет, употребление продуктов с большим количеством пищевых добавок, заменителей, растительных трансжиров. Рекомендуется включить в рацион свежие овощи и фрукты, морскую рыбу, запеченное или приготовленное на пару нежирное мясо (курицу, говядину), кисломолочные продукты.
- Принимать витаминно-минеральные комплексы. В период беременности и вынашивания плода женскому организму необходимы такие витамины, как В6 и В12, фолиевая кислота – без них возрастает вероятность развития детских патологий у плода. Также полезно увеличить потребление кальция, цинка, магния, фосфора, железа и других минералов. Точную дозировку должен назначить врач-диетолог, так как гипервитаминоз также может быть опасен для матери и ее ребенка, как и недостаток биологически-активных веществ.
- Вести активный образ жизни. Обоим будущим родителям рекомендуется увеличить физическую активность – это укрепляет организм и помогает справиться со стрессом. Однако, для женщины в период проведения ЭКО противопоказаны большие нагрузки, поэтому лучше выполнять легкие упражнения по 30-40 минут в день 3-4 раза в неделю. Хорошо подойдет легкий бег, пилатес, йога или простая прогулка на свежем воздухе.
- Сделать прививки. Некоторые бактериальные и вирусные инфекции (герпес, грипп, краснуха и т. д.) в пренатальный период способны вызвать генетические отклонения у плода. Перед ЭКО женщине необходимо пройти обследования на эти заболевания и, при отсутствии иммунитета к ним, сделать прививки. Также, при наличии хронических заболеваний, рекомендуется проконсультироваться с врачом, чтобы он скорректировал курс лечения и предложил наиболее оптимальный протокол ЭКО с учетом всех рисков для матери и ребенка.
- Ограничить сексуальную активность. Подготовка к ЭКО не оказывает значительного влияния на половую жизнь будущих родителей. Однако, им обоим стоит отказаться от всякой сексуальной активности за 3-4 дня до пункции фолликулов и в течение 7 дней после экстракорпорального оплодотворения. Это необходимо для получения достаточного количества спермы у мужчин и повышения вероятности успешного закрепления эмбриона в матке.
Полный перечень всех рекомендаций индивидуален и зависит от возраста будущих родителей, состояния их здоровья и многих других факторов. Поэтому перед процедурой ЭКО им обоим нужно проконсультироваться с врачом – только он может назначить все необходимые меры, повышающие шансы на успешное наступление беременности.
Медикаменты
Подготовиться к ЭКО помогут витамины и специальные биологически активные добавки, которые улучшают качество спермы и ооцитов. Женщина может принимать по согласованию с доктором «Овариамин», также ей необходимы поливитаминные препараты и фолиевая кислота. Мужчине необходимы добавки на основе цинка, селена, железа, . Довольно эффективно улучшают качество мужских половых клеток такие препараты, как «СпермАктив», «СпермСтронг», «Виардо».
Курс приема препаратов для улучшения качества половых клеток обычно довольно длительный, поэтому начинать его следует минимум за 3-6 месяцев до предполагаемой процедуры ЭКО. Иногда паре рекомендуется принимать препараты, улучшающие состояние кровеносных сосудов (например, «»).
Курсы лечения и схема приема конкретных препаратов должна быть рекомендована в индивидуальном порядке лечащим врачом. Самолечение и самоназначение препаратов может возыметь обратный эффект.
Анализы на этапе подготовки к ЭКО
Одним из основополагающих этаповпротокола ЭКО является сдача анализов и подготовка к процедуре. По результатаммедицинских исследований врачи определяют, насколько организм будущей материготов к беременности, есть ли патологии, болезни, инфекции, в каком состояниинаходится гормональный фон и иммунитет. Порой после этого требуется время,чтобы устранить проблемы со здоровьем, а иногда беременность и вовсеоказывается противопоказана.
Для партнера обследоваться тожеважно. Мужчины сдают мазок, чтобы исключить наличие инфекций мочеполовойсистемы, делают спермограмму, сдают кровь на наличие антител к инфекциям.Женщине приходится сложнее: список анализов в этом случае более внушительный.Женщине нужно:. 1
Сдать общий анализ мочи икрови. Биохимия выявит нарушения здоровья, и врач найдет и устранит причинызаболеваний
1. Сдать общий анализ мочи икрови. Биохимия выявит нарушения здоровья, и врач найдет и устранит причинызаболеваний.
2. Сдать цитологию и мазок на флору.Эти анализы позволяют определить состояние шейки матки и влагалища, ведь дажемалейшее воспаление необходимо устранить.
3. Сделать анализ крови наналичие антител к инфекциям или самих инфекций. Это исследование позволяетвыявить гепатит типа В и С, токсоплазмоз, герпес, сифилис, краснуху, хламидии.Данные инфекции могут оказать негативное, разрушающее воздействие на плод.Особенно опасной является краснуха, и если женщина прежде ею не болела, занесколько месяцев до искусственного оплодотворения необходимо пройти вакцинацию.
4. Сдать анализ на гормоны(половые и щитовидной железы). Заболевания эндокринной системы часто становятсяпричиной бесплодия. Уровень тех или иных гормонов позволит врачам подобратьправильные медикаменты для периода до процедуры ЭКО и в первое время послеимплантации эмбриона.
5. Сделать УЗИ матки, маточныхтруб и яичников, чтобы исключить возможность опухоли или какой-либо аномалииразвития.
6. Определить группу крови,резус-фактор, свертываемость крови. Если обнаруживается антифосфолипидныйсиндром, характеризующийся повышенной свертываемостью крови и, как следствие,повышенным риском образования тромбов. В таком случае врач назначаетспециальную терапию.
Как сорвать беременность дома позднюю. Прерывание беременности народными средствами
Перечень анализов для искусственного оплодотворения
Перед началом производства ЭКО, ИКСИ или инсеминации
- Определение концентраций пролактина, фолликулостимулирующего и лютеинизирующего гормонов и стероидов (эстрогенов, прогестерона, тестостерона) в крови;
- УЗИ матки, яичников и маточных труб трансвагинальным доступом;
- Оценивается проходимость маточных труб в ходе лапароскопии, гистеросальпингографии или контрастной эхогистеросальпингоскопии;
- Оценивается состояние эндометрия в ходе УЗИ, гистероскопии и биопсии эндометрия;
- Спермограмма для партнера (дополнительно к спермограмме производится смешанная антиглобулиновая реакция сперматозоидов при необходимости);
- Тесты на наличие половых инфекций (сифилис, гонорея, хламидиоз, уреаплазмоз и т.д.).
на этапе подготовки к выполнению искусственного оплодотворения любым методом проводят следующие исследования:
- Анализ крови на сифилис (МРП, ИФА) женщине и мужчине (донору спермы);
- Анализ крови на ВИЧ/СПИД, гепатиты В и С, а также на вирус простого герпеса и женщине, и мужчине;
- Микроскопическое исследование мазков из влагалища женщин и уретры мужчин на микрофлору;
- Бактериальный посев мазков из половых органов мужчины и женщины на трихомонады и гонококки;
- Микробиологическое исследование отделяемого половых органов мужчины и женщины на хламидии, микоплазму и уреаплазму;
- Выявление вирусов простого герпеса 1 и 2 типов, цитомегаловируса в крови женщины и мужчины методом ПЦР;
- Общий анализ крови, биохимический анализ крови, коагулограмма для женщины;
- Общий анализ мочи для женщины;
- Определение наличия в крови антител типов G и M к вирусу краснухи у женщины (при отсутствии антител в крови делают прививку от краснухи);
- Анализ мазка из половых органов женщины на микрофлору;
- Цитологический мазок с шейки матки;
- УЗИ органов малого таза;
- Флюорография для женщин, не делавших это исследование более 12 месяцев;
- Электрокардиограмма для женщины;
- Маммография для женщин старше 35 лет и УЗИ молочных желез для женщин младше 35 лет;
- Консультация врача-генетика для женщин, у кровных родственников которых были случаи рождения детей с генетическими заболеваниями или врожденными пороками развития;
- Спермограмма для мужчин.
эндокринологмиомы маткиполипы эндометриягистероскопия
Оценка результатов ЭКО
Большинство пар интересует вопрос, как понять, что ЭКО прошло успешно. При переносе зародыша в матку врач назначает дату контрольного УЗИ. Его проводят через 3 недели после процедуры. УЗИ позволит выявить, прикрепилось ли плодное яйцо к матке, и как проходит развитие плода. Также для подтверждения наступления беременности через 14 дней после ЭКО назначается анализ крови на ХГЧ.
На протяжении периода ожидания будущей маме необходимо пить препараты прогестерона для поддержания гормона на нужном уровне. При подтверждении успешной подсадки курс такой терапии продлевают до 14–18 недель, пока функцию выработки прогестерона не возьмет на себя плацента. ЭКО считается успешным, если беременность завершилась рождением ребенка.
Родоразрешение: от чего зависит выбор способа
Вы уже знаете, как делают ЭКО. Процедура довольно сложная и требует соблюдения пациенткой всех правил. Об успешном исходе манипуляции можно говорить после рождения ребенка. Нередко этим вопросом занимаются специалисты той же клиники, в которой проводилось искусственное оплодотворение.
При нормальном течении беременности и отсутствии противопоказаний женщина может родить самостоятельно. Естественные роды приветствуются при одноплодной беременности. Если малышей двое и больше, то медики настаивают на кесаревом сечении. В этом случае вы будете уверены в том, что детишки не получат родовую травму при прохождении через родовые пути, что часто бывает при многоплодной беременности. Врачи вовремя окажут ребятишкам помощь.

Донорские программы и суррогатное материнство
В тех случаях, когда у партнеров имеются проблемы непосредственно с половыми клетками, есть возможность использовать донорский материал. Все доноры проходят полное медико-генетическое обследование, что позволяет исключить риск наследования опасных заболеваний.
Женщины, которые не имеют возможности выносить ребенка, могут обратиться к суррогатной матери. Донорскую сперму используют только после двукратного ее обследования с интервалом в три месяца. Перед ЭКО проводят преимплантационную генетическую диагностику, которая выявляет генетические патологии, отклонения в хромосомах, возможные аномалии развития.
Подготовка к ЭКО
Этап подготовки женщин и мужчины к данной процедуре начинается за 3-6 месяцев. Женщина должна пройти обследование при бесплодии перед ЭКО, которое включает такие процедуры:
- трансвагинальная ультразвуковая диагностика матки и яичников;
- гистеросальпингография или лапароскопия для оценки проходимости труб;
- гистероскопия, биопсия эндометрия (при необходимости);
- общие анализы крови и мочи, биохимия крови, анализ на коагулограмму;
- микроскопия мазка из влагалища;
- цитология клеток шейки матки;
- уровень эстрогенов и прогестерона;
- анализ на уровень антител М, G к вирусу краснухи;
- посев на бакфлору из влагалища;
- флюорография легких;
- электрокардиограмма;
- консультация генетика и кариотипирование при наличии в семье случаев врожденных аномалий или болезней;
- консультация терапевта;
- кольпоскопия (чтобы исключить рак шейки матки);
- маммография (для тех, кому за 35 лет) или УЗД груди;
- УЗД надпочечников, щитовидной, паращитовидных желез.
Мужчине назначают следующие диагностические процедуры:
- спермограмма (очень информативное исследование, которое дает полноценную картину состояния спермы партнёра и позволяет оценить его уровень фертильности);
- УЗИ мошонки, предстательной железы;
- микроскопия отделяемого из уретры;
- кариотипирование;
- фрагментация ДНК сперматозоидов;
- консультация андролога;
- консультация генетика;
- консультация уролога.
Общие анализы при бесплодии для мужчины и женщины – это исследования на наличие урогенитальных инфекций.
- антитела к бледной трепонеме;
- М, G антитела к ВИЧ, гепатитам, герпесу, цитомегаловирусу;
- анализы на трихомонаду, грибы рода кандида, микоплазму, гонококк, хламидию, уреаплазму.
Обратите внимание: после проведения полной программы обследования женщине выполняют гормональное стимулирование препаратами. Их задача обеспечить рост и созревание фолликулов в яичниках
При этом их дозреет одновременно несколько, а не 1, как при физиологическом цикле. Это необходимо для оплодотворения нескольких эмбрионов, так как успешность ЭКО не 100%. Длительность такой стимуляции до 14 дней, и проводиться она может на основе 3 протоколов (длинного, короткого, супердлинного).
Подготовительный этап
Подготовка к экстракорпоральному оплодотворению начинается за несколько месяцев до цикла, в котором запланирована попытка забеременеть. Сначала мужчине и женщине, которые хотят стать родителями, предстоит поэтапно сдать все анализы и пройти все необходимые обследования, чтобы пара была допущена до ввода в протокол ЭКО.
Женщине предстоит полный спектр гинекологических исследований, УЗИ органов малого таза, мазки из влагалища на инфекции и микрофлору, а также такие инструментальные и оперативные методы исследования, как кольпоскопия, . Ей понадобится выполнить все инструкции врача по сдаче анализов крови на гормоны (разные гормоны определяются в разное время по дням менструального цикла). Помимо этого, необходимо будет сдать анализы на ВИЧ-статус и сифилис, вирусные гепатиты В и С, ТОРЧ-инфекции, а также заболевания, передающиеся половым путем.


Мужчине понадобится сделать спермограмму, которая покажет состояние его эякулята, жизнеспособность и подвижность сперматозоидов и их морфологические особенности, а также анализы крови на ВИЧ, сифилис, половые инфекции и мазок из уретры. Оба партнера делают флюорографию органов грудной клетки, сдают общие анализы мочи и крови. Пары, в которых женщине больше 35 лет или мужчина старше 40 лет, проходят генетические исследования на совместимость, кариотипирование и получают отдельный допуск врача-генетика.

При выявлении тех или иных воспалительных заболеваний, инфекций, патологий, сначала проводится лечение, а только потом назначается дата вступления в протокол. Этот первый, подготовительный этап может растянуться на несколько месяцев. В ходе подготовки к ЭКО супругам рекомендуется вести здоровый образ жизни, отказаться от и приема спиртных напитков даже в малых дозах, принимать витамины и правильно питаться.

Если планируется проведение ЭКО с собственными ооцитами и сперматозоидами, именно на этом этапе паре рекомендуется принимать препараты для улучшения качества яйцеклеток и сперматозоидов. Схему приема препаратов и витаминов назначает врач, обычно она укладывается в сроки до 3 месяцев.
Паре следует старательно избегать вирусных и инфекционных заболеваний, ведь повышение температуры во время гриппа или ОРВИ может отложить ЭКО еще на пару месяцев, поскольку негативно сказывается на состоянии мужского и женского репродуктивного здоровья.

Предварительный шаг: убеждаемся, что имеем право на квоту
- медицинские показания,
- возраст до 45 лет.
Зарегистрированный брак не обязателен!
Критерии отбора пациенток для ЭКО
Обязательным условием оказания медицинской помощи методом ВРТ является информированное добровольное согласие пациента на проведение экстракорпорального оплодотворения, которым пациент с бесплодием подтверждает свою информированность об условиях и объеме оказываемых услуг.
Сейчас для оказания услуги по ОМС действуют следующие критерии:
- наличие медицинских показаний к лечению бесплодия;
- индекс массы тела пациента с бесплодием (масса тела в кг/рост в м, возведенный в квадрат) не менее 18 и не более 34,9 кг/кв. м (включительно);
- масса тела не менее 50 кг, но не более 100 кг;
- регулярный менструальный цикл длительностью от 24 до 35 дней;
- отсутствие необходимости оплаты третьим лицам использования донорской спермы, донорских ооцитов, суррогатного материнства, криоконсервации и хранения яйцеклеток, спермы и эмбрионов.
- АМГ выше 1, и наличие не меньше 4-5 антральных фолликулов.
Процедура ведения ЭКО-беременности
В Центре Репродукции и Генетики «ФертиМед» поддержка при ЭКО-беременности проводится согласно Приказу Министерства здравоохранения. Программу наблюдения по беременности нашей клиники можно посмотреть на странице http://www.fertimed.ru/pregnancy/undo.php. Помимо указанных в стандартной Программе исследований, акушер-гинеколог может назначить дополнительные анализы/консультации (гемостазиолог, эндокринолог, генетик и т. д).
Правильное ведение беременности после ЭКО помогает предотвратить большинство осложнений.
Не теряйте время! Запишитесь на прием прямо сейчас!
Теги:
Ведение беременности ЭКОУЗИ и биохимический скрининг беременныхПодготовка к беременностиДородовое наблюдениеПренатальная диагностикаПрофилактика невынашиванияВедение многоплодной беременности
При беременности
Процедура ЭКО

Само оплодотворение in vitro происходит в несколько этапов:
- Получение яйцеклеток. После гормональной стимуляции проводят забор фолликулов у женщины под УЗИ-контролем. Это осуществляют посредством трансвагинального или лапароскопического доступа в виде пункции яичников. Яйцеклетку вместе с фолликулярной жидкостью извлекают пункционной иглой из каждого фолликула.
- Получение сперматозоидов от мужчины и их тщательная подготовка.
- Культивирование эмбрионов. Сперму специально обрабатывают и соединяют ее с яйцеклеткой (до 300000 мужских клеток на 1 яйцеклетку). Материал помещают в условия инкубатора на срок до 6 дней, где есть питательная среда, которая обеспечивает оплодотворение и развитие будущих эмбрионов.
- Трансплантация эмбрионов в маточную полость. Готовый эмбрион подсаживают в дно матки с помощью стерильного катетера через цервикальный канал. Процедура полностью безболезненная и проводится под контролем УЗИ.
- Поддержка эмбриона. Женщине вводят препараты для создания оптимальных условий имплантации и развития эмбриона.
- Диагностика беременности. Через 12 дней после этапа переноса целесообразно провести анализ крови на ХГЧ, который считается наиболее достоверным в плане ранней диагностики беременности.
Допустимое количество попыток ЭКО
ЭКО имеет всего около 33% успешности, поэтому вопрос о количестве попыток появляется у каждой пары, которая на него решилась, ведь сама процедура недешевая. Данный вопрос в компетенции решить только врач индивидуально в каждом случае с учетом разумного предела количества процедур. Известны случаи, когда беременность наступала только с 10-ой попытки ЭКО. При этом процедура полностью безопасна для организма и может быть продублирована много раз.
Условия для проведения ЭКО
- обоюдное согласие пары на экстракорпоральное оплодотворение;
- нет признаков воспалительных хронических процессов в женских и мужских половых органах на момент проведения процедуры;
- отсутствие в полости матки патологических изменений;
- в яичниках нет патологических образований.
 Чтобы повысить шанс наступления беременности после ЭКО и снизить риск появления вероятных осложнений, перед процедурой пара в обязательном порядке должна пройти тщательное обследование. Женщине необходимо посетить гинеколога, терапевта, эндокринолога и других врачей, которых назначит врач клиники ЭКО. Также будут назначены:
Чтобы повысить шанс наступления беременности после ЭКО и снизить риск появления вероятных осложнений, перед процедурой пара в обязательном порядке должна пройти тщательное обследование. Женщине необходимо посетить гинеколога, терапевта, эндокринолога и других врачей, которых назначит врач клиники ЭКО. Также будут назначены:
- УЗИ;
- кольпоскопия (исследование шейки матки);
- анализы на инфекции (токсоплазмоз, хламидиоз, сифилис, герпес, цитомегалия, гепатит групп А, С, СПИД);
- анализы на гормоны;
- анализы на группу крови и резус-фактор.
Мужчина должен посетить врача уролога-андролога, пройти расширенную спермограмму. УЗИ делают при необходимости. Обязательно сдать биохимический анализ крови, анализы на уровень гормонов, группу крови, резус-фактор, СПИД, сифилис, гепатит групп А, С.
Сколько времени занимает подготовка?
Одним из основных факторов, влияющих на длительность подготовки к процедуре ЭКО, является состояние здоровье обоих партнеров, особенно – их репродуктивных органов. Например, если у женщины выявлены эндометриоз, миома или киста, потребуется время на лечение. Если обнаружены антитела к краснухе, придется провести вакцинацию и перенести проведение процедуры ЭКО на 2-3 месяца, чтобы исключить риск заражения эмбриона.
Также отсрочить процедуру ЭКО придется, если у партнера плохие показатели спермограммы.
До трех месяцев может уйти только на то, чтобы устранить гипо- или авитаминоз у партнеров.
Кроме того, длительность подготовки к процедуре зависит от назначенного врачом протокола. Так, классический протокол занимает 2-4 недели, а длинный и сверхдлинный протокол занимают от 1 до 3 месяцев.
Процедура подготовки к процедуре ЭКО
Прежде всего, обоим партнерам придется отказаться от алкоголя, сигарет и других вредных привычек. Это нужно для того, чтобы улучшить состояние яйцеклеток и сперматозоидов. Кроме того, будущим родителям назначаются витаминные комплексы, в которых содержится витамин В 9.
Далее супругам необходимо пройти консультации у андролога, гинеколога, эндокринолога, репродуктолога и маммолога. Женщина сдает мазки на инфекции, цитологию (для исключения вероятности онкологии) и микрофлору влагалища. Партнер, в свою очередь, делает спермограмму.
Ведение беременности после ЭКО
Итак, планирование ЭКО-беременности включает ряд мероприятий, которые направлены на раннюю профилактику и диагностику осложнений беременности и их быстрое устранение. Основными этапами являются:
- Гормональная поддержка беременности;
- Профилактика невынашивания, которое осложняет беременность чаще на ранних сроках;
- Диагностика патологий плода, аномалий и пороков развития;
- Разработка тактики ведения беременности, особенно, если беременность многоплодная.
Ведение ЭКО-беременности в Москве проводят многие клиники, как бесплатные, так и платные. Рекомендуется проходить все процедуры в том же медицинском центре, где вы делали ЭКО.
В частных клиниках будущей маме предоставляется полный объем диагностических процедур. В Центре Репродукции и Генетики «ФертиМед» женщина может пройти инструментальную или лабораторную диагностику, получить консультации «узких» специалистов.
Гормональные препараты
Перед проведением зачатия с помощью ЭКО женщине назначают специальные гормональные препараты, которые стимулируют рост и созревание не одного-двух (как при обычном цикле), а нескольких фолликулов. Это необходимо, так как для проведения процедуры ЭКО нужно иметь некоторый запас эмбрионов. Женщина сама ежедневно делает себе инъекции гормональных препаратов. Продолжительность гормонального лечения составляет в среднем 2 недели.
Затем женщине производится пункция фолликулов. Процедура проводится амбулаторно. Иглой через влагалище под контролем УЗИ созревшие фолликулы извлекаются из яичников. Таким образом, получают несколько яйцеклеток. Эта процедура малотравматична и осложнения после нее маловероятны.
Когда можно подтвердить беременность?
Спустя 14 дней беременность может показать обычный тест на беременность. Однако, лучше всего делать анализ ХГЧ. Этот анализ показывает начало беременности более точно. Помимо этого анализа через 3 недели после подсадки будет проведено УЗИ обследование. Только после УЗИ доктор с уверенностью может сказать наступила беременность или нет и все ли в порядке с плодным яйцом (оно может быть пустым).
Если беременность началась ее нужно продолжать и поддерживать с помощью препаратов, которые назначит доктор. Если эмбрион не прижился, и беременность не наступила, матка очистится во время менструации. В этом случае нужно попытаться собраться с силами, восстановиться и делать второе ЭКО. По статистике именно второе искусственное оплодотворение более результативно, чем первое.
Общие правила
Для любого из видов протоколов ЭКО актуальны общие правила, которых обязательно должна придерживаться женщина, чтобы максимально повысить результативность лечения. В первую очередь, нужно знать, что 99% препаратов, которые назначит доктор, относятся к разряду инъекционных. Это означает, что потребуется делать уколы – подкожно или внутримышечно (в зависимости от назначения).
Делать уколы женщинам разрешается самостоятельно, поскольку каждый день посещать клинику для того, чтобы сделать очередную инъекцию, у большинства нет никакой физической возможности. Все подкожные препараты вводятся в живот, все внутримышечные – ягодицу.

Нельзя пропускать УЗИ-контроль, который назначают несколько раз за протокол. Доза гормона может быть уменьшена или увеличена в зависимости от ответа яичников. В норме фолликулы должны подрастать на 2 мм в сутки, а функциональный слой матки (эндометрий), который готовится к имплантации плодного яйца, должен «подрастать» на 1 мм в день. Если темпы роста будут избыточными, дозировка уменьшается, если недостаточными -увеличивается. Категорически нельзя самовольно менять дозу или препарат.

Перед пункцией яичников, независимо от типа протокола, все женщинам вводят так называемые триггеры овуляции. Это вещества, которые помогают яйцеклеткам за 36 часов после введения лекарства дозреть. Ооциты должны отсоединиться от стенок фолликулов и свободно «плавать» внутри фолликулов в фолликулярной жидкости. Тогда их легко будет получить при пункции. Обычно в российских клиниках для этой цели используют препараты «Овитрель» и «Прегнил».


Во время стимулированного протокола женщина может отмечать различные изменения в своем самочувствии – прибавку в весе, головокружения, тошноту, рвоту, нарушение газообразования в кишечнике, головные боли, раздражительность, плаксивость и спонтанные смены настроения. Запись об этом обязательно следует делать в дневнике планирующей беременность женщины и на приеме обязательно сообщать об этом доктору.

Какие противопоказания к ЭКО бывают?
Все противопоказания к этой процедуре изложены в Приложении 2 к приказу № 107 Министерства здравоохранения РФ от 30.08.2012 года. Условно их можно разделить на две основные категории:
- Относительные – это преодолимые состояния организма пациентов или факторы среды, после устранения которых ЭКО может быть успешно проведено;
- Абсолютные – такие противопоказания непреодолимы, и при их наличии в анамнезе успешное использование экстракорпорального оплодотворения невозможно.

Противопоказаниями к проведению ЭКО являются не только заболевания (то есть патологические состояния организма), но и другие причины, в той или иной степени влияющие на репродуктивные функции:
- прием некоторых лекарственных препаратов или некоторые методики лечения (например, гормональная, химио- или радиотерапия);
- факторы внешней среды – излучение, температурные нагрузки, тяжелая физическая работа, стрессы;
- особенности образа жизни, такие как режим или рацион питания, курение, употребление алкоголя или психоактивных веществ.
Наличие противопоказаний к ЭКО свойственно как женщинам, так и мужчинам, так как в искусственном оплодотворении используются половые клетки обоих родителей. Чтобы выявить относительные или абсолютные ограничения для использования этой репродуктивной технологии, семейная пара проходит комплексное медицинское обследование. Это обязательное условие для разработки индивидуального протокола ЭКО, позволяющее уберечь пациентов от лишних денежных трат, психических потрясений и ущерба их здоровью.
Заключение
В настоящее время вероятность зачатия после ЭКО варьируется в пределах 35-38%. Самопроизвольный аборт и невынашивание плода чаще всего связаны с патологиями в развитии репродуктивной системы женщины. При обратимом бесплодии шансы на естественное зачатие после выкидыша при ЭКО увеличиваются в 2-3 раза.
ЭКО, ИКСИ, ИМСИ, ПИКСИ,ЭКО-IVM
Самые результативные методылечения бесплодия
Предимплантационная генетическаядигностика (24) хромосомы
Позволяет провести лечение бесплодия максимально комфортно и безопасно
Вспомогательныйлазерный хетчинг
Современное оборудование
Программа отсроченногоматеринства
Индивидуальный подход
Суррогатное материнство
Это не страшно









