Программа искусственного оплодотворения с помощью искусственной инсеминации
Содержание:
- Что это такое?
- Осложнения и последствия после искусственной инсеминации
- Что значит отсутствие повышения БТ после овуляции
- Что такое внутриматочная инсеминация
- Анализы для искусственной инсеминации
- В каких случаях применяется инсеминация
- Что происходит после процедуры
- Часто встречающиеся вопросы и ответы на них – ниже.
- Эффективность и безопасность процедуры
- Эффективность и безопасность процедуры
- Подготовка к искусственной инсеминации
- На какой день делают инсеминацию
- Подготовка к ИИ
- Подготовка женщин и мужчин к искусственной инсеминации
- Эффективность метода
- Что за процедура и ее преимущества
Что это такое?
Инсеминацией называется осеменение, цель которого – оплодотворить женщину без непосредственного сексуального контакта. Естественное оплодотворение происходит после того, как в половые пути женщины попадает сперма ее партнера. До яйцеклетки добираются только самые здоровые и подвижные сперматозоиды. Сначала десяткам миллионов мужских гамет предстоит выжить в кислой среде влагалища. Затем нужно пройти через вязкую цервикальную слизь внутри шейки матки, в полости матки оказывается меньше половины сперматозоидов.
Самым выносливым из них удается преодолеть маточную полость и войти в устье фаллопиевой трубы. Немногие доберутся до ее ампулярной части. В этом широком отделе после овуляции их дожидается яйцеклетка. Она готова к оплодотворению. Спермии должны атаковать ее оболочки, чтобы один из миллионов гонад получил возможность проникнуть внутрь ооцита и оплодотворить его. Сразу после этого оболочки женской половой клетки смыкаются и больше не пропускают ни одного спермия.

Калькулятор расчета овуляции
Длительность цикла
Длительность менструации
- Менструация
- Овуляция
- Высокая вероятность зачатия
Укажите первый день последней менструации
Овуляция происходит за 14 дней до начала менструального цикла (при 28-дневном цикле – на 14-й день). Отклонение от среднего значения бывает часто, поэтому расчет является приблизительным.
Также вместе с календарным методом можно измерять базальную температуру, исследовать цервикальную слизь, использовать специальные тесты или мини-микроскопы, сдавать анализы на ФСГ, ЛГ, эстрогены и прогестерон.
Однозначно установить день овуляции можно посредством фолликулометрии (УЗИ).
- Losos, Jonathan B.; Raven, Peter H.; Johnson, George B.; Singer, Susan R. Biology. New York: McGraw-Hill. pp. 1207-1209.
- Campbell N. A., Reece J. B., Urry L. A. e. a. Biology. 9th ed. — Benjamin Cummings, 2011. — p. 1263
- Ткаченко Б. И., Брин В. Б., Захаров Ю. М., Недоспасов В. О., Пятин В. Ф. Физиология человека. Compendium / Под ред. Б. И. Ткаченко. — М.: ГЭОТАР-Медиа, 2009. — 496 с.
- https://ru.wikipedia.org/wiki/Овуляция
У бесплодия много лиц. Порой пара не может забеременеть из-за того, что цервикальная слизь шейки матки женщины содержит антиспермальные антитела. В результате большая часть клеток погибает уже на этом этапе. Порой причины кроются в эндокринных заболеваниях или в низком качестве эякулята мужчины, при котором подвижных и живучих спермиев насчитывается значительно меньше, чем нужно для зачатия малыша. Во всех этих ситуациях на помощь и приходит инсеминация.


Внутриматочная инсеминация (ВМИ) – это одна из разновидностей способов введения эякулята мужа или донора. Ее используют для того, чтобы увеличить шансы на зачатие, ведь сперма, «доставленная» умелыми руками опытных врачей сразу в полость матки или даже в устье фаллопиевых труб, повышает вероятность того, что некоторым спермиям все же удастся достичь цели. Про инсеминацию не понаслышке знали европейцы еще в XIX веке. Однако эякулят мужчины вводили его партнерше ближе к шейке матки. Введение семенной жидкости дальше в полость матки научились делать лишь в середине XX века.

Довольно часто ВМИ путают с ЭКО. Разница является колоссальной. При внутриматочном осеменении сам акт зачатия, судьбоносная встреча половых клеток партнеров происходит самым естественным образом и там, где это предусмотрено природой. При экстракорпоральном оплодотворении яйцеклетка и сперматозоиды встречаются не в женском организме, а в специальной лабораторной емкости, которая носит название чаши Петри. Внутрь матки через несколько дней переносят уже жизнеспособные и растущие эмбрионы.


Внутриматочная инсеминация нередко выступает в роли первого метода, который предлагается опробовать бесплодной паре. Иногда попытка бывает вполне успешной. Но в целом результативность метода невысока – эффективность не превышает 11%. При проведении второй процедуры шансы повышаются, но незначительно – до 15–17%. Третья попытка обычно считается наиболее благоприятной, поскольку вероятность наступления беременности после нее повышается до 24–25%.

Осложнения и последствия после искусственной инсеминации
Искусственная инсеминация может сопровождаться:
- Аллергическими реакциями. Могут встречаться при внутриматочной или внутритрубной инсеминации, когда в полость матки вводится плохо подготовленная (плохо очищенная) семенная жидкость. Аллергия может проявляться беспокойством, появлением пятен на коже, мышечной дрожью, выраженным падением артериального давления или даже потерей сознания. Крайне тяжелые аллергические реакции требуют немедленной медицинской помощи, так как представляют опасность для жизни пациентки.
- Падением артериального давления. Причиной развития данного осложнения могут быть неосторожные, грубые манипуляции с шейкой матки во время проведения внутриматочной инсеминации. Механизм развития данного явления заключается в раздражении особых нервных волокон так называемой вегетативной нервной системы, что сопровождается рефлекторным расширением кровеносных сосудов, замедлением сердцебиения и снижением артериального давления. При развитии данного осложнения женщине категорически запрещается вставать, так как при этом произойдет отток крови от головного мозга, и она потеряет сознание. Пациентке показан строгий постельный режим в течение нескольких часов, обильное питье, а при необходимости – внутривенное введение жидкости и медикаментов для нормализации артериального давления.
- Многоплодной беременностью. Как было сказано ранее, риск развития многоплодной беременности повышается при проведении инсеминации после гормональной стимуляции яичников.
- Внематочной беременностью. Суть данного явления описана выше.
Температура
температурынапример, при несоблюдении врачом или пациенткой гигиенических нормдо 39 – 40 градусов и болеев течение первых минут или часов после выполнения процедурыжаропонижающие препараты
Что значит отсутствие повышения БТ после овуляции
Высокие температурные показатели, свидетельствующие об овуляции, сохраняются до месячных. Однако строя графики, можно столкнуться с ситуацией, которая отличается от общепринятой нормы. Например, менструация еще не началась, а показатели становятся ниже. Ответ на вопрос, почему после овуляции не поднимается базальная температура, а наоборот резко падает, может дать только гинеколог. Ему стоит продемонстрировать свой график.
Низкая базальная температура после овуляции – сигнал о серьезных репродуктивных проблемах. Если значения не достигают оптимальных 37 градусов, то зачать малыша практически невозможно. Для яйцеклетки нет подходящих условий, она не выживет.
Причины резкого температурного падения обычно кроются в дисфункции яичников. Такое нарушение приводит к дефициту прогестерона. А без него зарождение новой жизни маловероятно, ведь половой гормон необходим для последующего вынашивания. Возможно ли скорректировать состояние в конкретном случае – ответит врач. Увеличивает шансы стать мамой заместительная гормонотерапия.
Выраженное падение температуры органов может свидетельствовать о выходе дефектной яйцеклетки. Если это зафиксировано единожды, а график стабилен несколько циклов, то паниковать не стоит: иногда фолликулы продуцируют нежизнеспособные яйцеклетки. Но показаться своему врачу очень желательно. Повтор явления в каждом цикле указывает на репродуктивные патологии, бесплодие.
Что такое внутриматочная инсеминация
Внутриматочная инсеминация (искусственная инсеминация, ВМИ) – это один из современных методов вспомогательной репродуктологии, максимально схожий с процессом естественного зачатия. ВМИ подразумевает под собой введение полученной вне полового акта и правильно обработанной мужской спермы с помощью специального катетера прямо в полость матки, откуда она, сперма, естественным путем, по маточным трубам, достигает яйцеклетки и оплодотворяет ее.
Проводится такая процедура в периовуляторный период, когда происходит непосредственный выход яйцеклетки из фолликула. Конечно, ВМИ не дает гарантии стопроцентного положительного результата, она лишь создает максимально благоприятные условия для зачатия, при которых шансы забеременеть значительно возрастают.

Анализы для искусственной инсеминации
Для выполнения данной процедуры женщине необходимо выполнить такие анализы:
- эхоскопию органов малого таза,
- общий анализ крови, на группу крови и Rh-фактор,
- коагулограмма
- анализ крови на носительство вируса гепатита С, ВИЧ,RW,
- мазок, взятый из влагалища и цервикального канала для определения микрофлоры и степени чистоты,
- цитологический мазок,
- анализ крови на TORCH-инфекции.
Кроме анализов женщине нужно получить заключение терапевта об отсутствии противопоказаний для беременности и пройти флюорографию лёгких.
По показаниям женщине, кроме основных анализов, рекомендуют выполнить следующие исследования:
- обследовать матку и маточные трубы путём выполнения гистеросальпингографии,
- исключить наличие фосфолипидных и антиспермальных антител,
- выполнить биопсию эндометрия, исследовать кровь на содержание и уровень половых гормонов.
Для того, чтобы определиться, возможна ли искусственная инсталляция, мужчине достаточно сдать следующие анализы:
- анализ крови на наличие антигенов к гепатиту С, ВИЧ; RW,
- показатели спермограммы.
Если имеются показания, мужчине нужно обследоваться на наличие инфекций, передающихся половым путём, проконсультироваться у андролога и сдать кровь для группы крови и Rh-фактора.
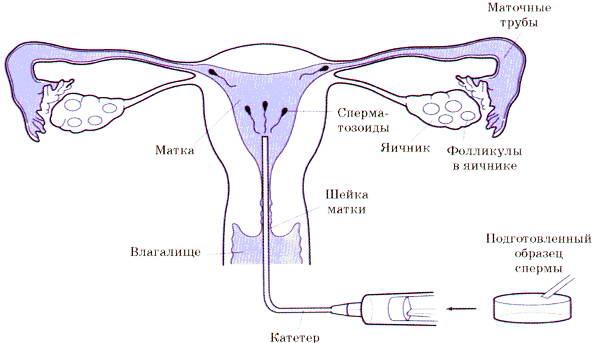
В каких случаях применяется инсеминация
Показания: Бесплодие неясного происхождения, умеренное снижение качества спермы партнера, вагинизм, рубцовая деформация шейки матки, шеечный фактор (несовместимость партнеров).
Условие успеха: проходимые маточные трубы, умеренное снижение показателей спермограммы (субфертильная) сперма, которая после обработки и концентрации (сгущения) может стать фертильной.

Как проводится: введение спермы проводится в период овуляции пациентки. Процедура требует наличия оснащенной эмбриологический лаборатории, нужен квалифицированный персонал, осуществляющий обработку спермы, обученные правильному проведению процедуры врачи. На этапе подготовки к процедуре партнер сдает сперму, она обрабатывается эмбриологом и вводится в матку. Рутинно процедура проводится в условиях операционной, хотя, при соблюдении всех правил, может быть проведена в смотровом кабинете. Длительного нахождения в стационаре клиники не требуется: в нашей клинике пациентку отпускают через 30 минут после проведения инсеминации.
При проведении инсеминации спермой донора (при отсутствии партнера) – сперму предварительно выбранного донора размораживают непосредственно перед процедурой, проверяют состояние и затем проводят процедуру.
Что происходит после процедуры
После проведения процедуры ВМИ женщине рекомендуется оставаться в горизонтальном положении около 30 минут. Успешность проведения данной манипуляции зависит от нескольких факторов:
- причины того, почему не получается забеременеть;
- возраста будущих родителей;
- качества спермы;
- длительности бесплодия и т. д.
Эффективность проведенной манипуляции проверяется спустя 2 недели со дня введения спермы. Вероятность зачатия после 1-й процедуры ВМИ невелика – 12%, однако рекомендуется проведение повторных процедур еще 1-2 раза. Если после 3-х процедур искусственной инсеминации беременность не наступила, то более к такому методу не прибегают, так как он считается нецелесообразным в данном случае, и рекомендуют паре воспользоваться методом ЭКО.

Часто встречающиеся вопросы и ответы на них – ниже.
Как вести себя после завершения процедуры?

После проведения процедуры пациентку просят недолго полежать на том боку, который соответствует стороне овуляции (например, если овуляция ожидается в правом яичнике, то на правом боку), после чего пациентка может встать и самостоятельно пройти в палату. Строго говоря, необходимости в «лежании» в стационаре нет, но в нашей клинике принято предложить пациентке чаю со сладостями; это помогает расслабиться и дает время привести мысли в порядок, настроиться на двухнедельное ожидание результата. Такого получасового «тайм-аута» бывает вполне достаточно для создания позитивного настроя!
Ощущения после инсеминации вполне обычные: ждать каких-то изменений не стоит. Ни дискомфорта, ни боли нет.
Так проходит и «одноразовая» (когда инсеминация проводится сразу после овуляции), и сдвоенная инсеминации (инсеминация проводится до и после овуляции в пределах одного цикла).
Лекарственная поддержка назначается строго по показаниям, индивидуально, и, обычно, включает препараты прогестерона и витамины, включая фолиевую кислоту. После выписки врач всегда остается на связи с пациенткой, хотя его помощь до сдачи анализа на ХГЧ нужна редко. Анализ сдают на 12-14й день после процедуры; до этого срока проводить мочевые или какие-либо другие тесты не рекомендуют: они могут только запутать, и в подавляющем большинстве случаев не дают точного ответа на интересующий вопрос. Сразу после получения положительного ответа следует связаться с лечащим врачом и получить инструкции по дальнейшему поведению. В случае же, если результат отрицательный, стоит обсудить с доктором возможность повторной процедуры.
Можно ли заниматься сексом после искусственной инсеминации?

В обычной жизни даже после «главного» полового акта (закончившегося оплодотворением) партеры не перестают заниматься сексом; в нашем случае речь идет о супружеских парах, имевших проблемы с зачатием. Поэтому вполне разумно до получения анализа на беременность отказаться от половой жизни. Другими словами секс после инсеминации не запрещен, от него следует воздержаться с первую пару недель. В дальнейшем – нормально протекающая беременность не является препятствием для занятия сексом.
Можно ли ходить в спортзал после инсеминации?
Можно ли продолжать тренировки в спортзале? Сколько после инсеминации нельзя ходить в спортзал? Ответ прост: разумнее всего дождаться результата теста на беременность с тем, чтобы продолжать тренировки с учетом уже наступившей беременности. Таким образом, в спортзал нельзя будет ходить 12-14 дней. В процессе подготовки к инсеминации полезнее всего прогулки, тренировки же не должны быть утомительными (без нагрузок).
Алкоголь после инсеминации

Можно ли употреблять алкоголь после инсеминации? Ответ естественный нет! Вообще, алкоголь (как и табак) лучше исключить обоим супругам на этапе планирования любой беременности. А вот во время беременности, после 12 недель, вполне можно выпить бокал хорошего вина или пива.
Частый вопрос, который задают пациентки, прошедшие процедуру инсеминации: на какой день после инсеминации есть смысл сдавать тест на беременность? Ответ: не ранее 10го – 12го дня! Судите сами: лишь на 5й-6й день после овуляции эмбрион попадает в матку, и нужно еще несколько дней, чтобы выделяющийся хорионический гонадотропин (именно его определяют как маркер беременности) стал циркулировать в крови в концентрации, достаточной для определения лабораторными тестами. Мы призываем не верить т.н. «календарям», которые обещают описать процесс зарождения беременности чуть ли не по часам: обычно беременность в таких малых сроках никак себя не проявляет, и большинство женщин узнает о беременности исключительно по задержке менструации! А инсеминация – способ наступления беременности, максимально приближенный к естественному, который зачастую не требует даже назачения лекарств!
Поэтому главный совет: выполняйте назначения врача и сохраняйте спокойствие и уверенность в успехе, и он обязательно придет!
Эффективность и безопасность процедуры
Эта репродуктивная технология зарекомендовала себя как относительно эффективный и простой способ лечения некоторых видов бесплодия. Согласно статистике, вероятность забеременеть с одной попытки искусственной инсеминации в среднем составляет 15%. Для сравнения – шанс успешного зачатия при естественном (единоразовом) половом акте у абсолютно здоровых людей равен 8-38% в зависимости от того, на какой день овуляционного цикла пришелся сексуальный контакт. Иными словами, эффективность искусственной инсеминации сопоставима таковой у обычного незащищенного секса.
Разумеется, вероятность успешного зачатия при внутриматочном оплодотворении может изменяться под влиянием следующих факторов:
- качества спермы полового партнера/супруга или донора;
- состояния репродуктивной системы (и организма вообще) самой пациентки;
- периода овуляторного цикла (для большей эффективности процедуру проводят в день овуляции);
- корректности проведения самой процедуры, квалификации врачей и т. д.
В целом, искусственная внутриматочная инсеминация считается безопасной процедурой из-за минимального воздействия на организм пациентки. Возможные риски несут следующие факторы:
- при внутриматочной инсеминации в матку попадает больше сперматозоидов, чем при обычном половом акте, что повышает вероятность наступления осложненной многоплодной беременности;
- при введении непосредственно в маточную полость нативной (необработанной) спермы возрастает риск наступления анафилактического шока из-за иммунной реакции материнского организма на чужой генетический материал (поэтому перед процедурой эякулят подвергается обработке);
- применение гормональной стимуляции суперовуляции может привести к синдрому гиперстимуляции яичников, который проявляется соматическими симптомами различной степени тяжести, от легкого недомогания до комы.
Чтобы избежать таких последствий, рекомендуется проводить внутриматочную инсеминацию в клиниках, имеющих соответствующую лицензию на подобные услуги. В таких медицинских учреждениях работают квалифицированные врачи и используется современное диагностическое и терапевтическое оборудование. Это снижает риск развития осложнений до минимума и повышает шансы на успешное наступление беременности.
Эффективность и безопасность процедуры

Эта репродуктивная технология зарекомендовала себя как относительно эффективный и простой способ лечения некоторых видов бесплодия. Согласно статистике, вероятность забеременеть с одной попытки искусственной инсеминации в среднем составляет 15%. Для сравнения – шанс успешного зачатия при естественном (единоразовом) половом акте у абсолютно здоровых людей равен 8-38% в зависимости от того, на какой день овуляционного цикла пришелся сексуальный контакт. Иными словами, эффективность искусственной инсеминации сопоставима таковой у обычного незащищенного секса.
Разумеется, вероятность успешного зачатия при внутриматочном оплодотворении может изменяться под влиянием следующих факторов:
- качества спермы полового партнера/супруга или донора;
- состояния репродуктивной системы (и организма вообще) самой пациентки;
- периода овуляторного цикла (для большей эффективности процедуру проводят в день овуляции);
- корректности проведения самой процедуры, квалификации врачей и т. д.
В целом, искусственная внутриматочная инсеминация считается безопасной процедурой из-за минимального воздействия на организм пациентки. Возможные риски несут следующие факторы:
- при внутриматочной инсеминации в матку попадает больше сперматозоидов, чем при обычном половом акте, что повышает вероятность наступления осложненной многоплодной беременности;
- при введении непосредственно в маточную полость нативной (необработанной) спермы возрастает риск наступления анафилактического шока из-за иммунной реакции материнского организма на чужой генетический материал (поэтому перед процедурой эякулят подвергается обработке);
- применение гормональной стимуляции суперовуляции может привести к синдрому гиперстимуляции яичников, который проявляется соматическими симптомами различной степени тяжести, от легкого недомогания до комы.
Чтобы избежать таких последствий, рекомендуется проводить внутриматочную инсеминацию в клиниках, имеющих соответствующую лицензию на подобные услуги. В таких медицинских учреждениях работают квалифицированные врачи и используется современное диагностическое и терапевтическое оборудование. Это снижает риск развития осложнений до минимума и повышает шансы на успешное наступление беременности.
Подготовка к искусственной инсеминации
От того насколько точной будет диагностика зависит эффективность искусственной инсеминации. На этом этапе доктора решают, какой из методов больше подойдет, нужна ли стимуляция и каким способом нужно очистить сперму.
Подготовка женщины включает:
- детальный врачебный осмотр гинекологом, терапевтом, эндокринологом, кардиологом;
- анализы;
- ультразвуковой мониторинг;
- лечение обнаруженных хронических заболеваний, в том числе инфекций и воспалений половых органов;
- изучение менструального цикла (нужно для определения цикличности и регулярности овуляции);
- определение проходимости маточных труб и состояния внутренней оболочки матки;
- после лечения сдаются контрольные анализы;
- медикаментозную стимуляцию яичников.
В зависимости от индивидуальных особенностей семейной пары подготовка к искусственной инсеминации может занять период от нескольких недель до шести месяцев.
Подготовка мужчины:
- консультация уролога;
- анализы на половые инфекции;
- анализ секрета предстательной железы;
- спермограмма;
- анализ на степень фрагментации ДНК сперматозоидов;
- дополнительно может быть назначен массаж предстательной железы;
- лечение и коррекция выявленных нарушений.
На какой день делают инсеминацию
Подготовка к ИИ
Перед инсеминацией проводится подготовка женщины (реципиента), мужчины (мужа или донора) и самой спермы. Супружеская пара должна пройти полноценное обследование, а в случае выявления каких-либо заболеваний их лечение (например, половых инфекций). Также супругам необходимо соблюдать все рекомендации как для периода планирования беременности (в течение полугода). К ним относятся: отказ от вредных привычек, ведение здорового образа жизни, стимуляция иммунитета, рациональное питание, прием витаминов и прочее.
Консультации специалистов
Обоим супругам необходимо посетить следующих врачей:
- терапевт – выявление хронической соматической патологии и ее коррекция;
- гинеколог (женщины) – выявления гинекологических болезней;
- андролог (мужчины) – определение дисфункций в мужской половой системе;
- уролог – исключение патологии урогенитальной системы;
- маммолог (женщины) – выявление заболеваний груди;
- эндокринолог – исключение эндокринных расстройств.
По показаниям назначаются дополнительные консультации смежных специалистов (кардиолог, онколог, ЛОР-врач и другие).
Анализы и инструментальные методы диагностики
Супружеской паре накануне проведения ИИ назначаются сдача анализов и инструментальные методы диагностики:
- общие анализы крови и мочи – исключение малокровия, воспаления, аллергической реакции, инфекций и другой патологии урогенитальной системы;
- биохимия крови (женщины) – оценить состояние печени и почек, поджелудочной железы и сердца, исключить обменные расстройства;
- коагулограмма (женщины);
- обследование на ИППП – выявить и пролечить скрытые половые инфекции (хламидиоз, уреаплазмоз, цитомегаловирусная и герпетическая инфекции и другие);
- мазки на гонорею (мужчины и женщины);
- кровь на вирусные гепатиты, сифилис и ВИЧ-инфекцию;
- кровь на гормоны (женщины) — половые, пролактин, ФСГ, ЛГ, гормоны щитовидной железы и надпочечников;
- кровь на группу и резус-фактор (исключить изосерологическую несовместимость супругов);
- спермограмма (мужчины) – оценивается количество живых сперматозоидов и их активность, объем семенной жидкости, ее густоту и цвет;
- УЗИ (женщины) – гинекологической сферы, почек, щитовидной железы, молочных желез;
- флюорография, ЭКГ.
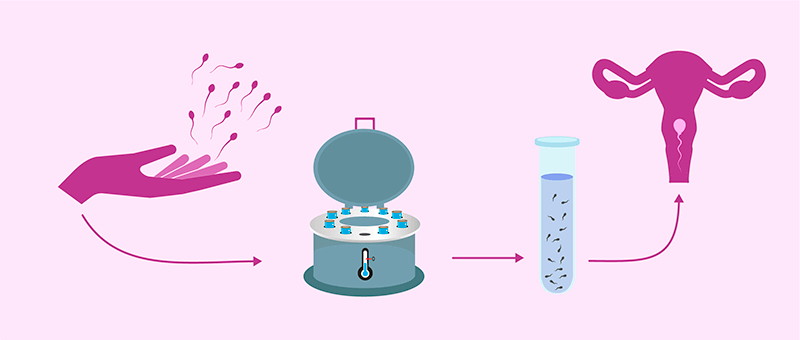
Подготовка спермы
Перед проведением ИИ необходимо подготовить сперму. С этой целью ее обрабатывают – отделяют семенную плазму от активных сперматозоидов. Это предотвращает попадание в полость матки белков и простагландинов из семенной жидкости (может спровоцировать спазм матки и аллергическую реакцию). Кроме того, семенная плазма обладает факторами, которые снижают оплодотворяющую способность мужских половых клеток. Также в подготовку спермы входит быстрое и качественное удаление не только семенной плазмы, но и мертвых сперматозоидов, эпителиальных клеток, лейкоцитов и различных микроорганизмов. Сегодня используются несколько вариантов подготовки спермы:
Метод всплывания спермы
Суть метода состоит в самопроизвольном передвижении подвижных спермиев в промывающем растворе. Всплывание мужских половых клеток из семенной жидкости позволяет избежать метода центрифугирования, во время которого возможно повреждение сперматозоидов активными формами кислорода. Но данный способ подходит только для эякулята с высокой концентрацией активных спермиев. Длительность процедуры составляет 2 часа.
Промывание спермы
Наиболее простая техника. Основана на удалении жидкой части эякулята, что несколько улучшает подвижность сперматозоидов. Полученный эякулят суспензируют в промывающем растворе, где содержатся антибиотики и БАДы, в центрифужной пробирке. Затем семенную жидкость подвергают центрифугированию, в результате чего клетки осаждаются, а лишний раствор сливают. Полученный осадок промывают снова и центрифугируют. Затем сливают раствор и в третий раз промывают и центрифугируют осадок. Длительность очистки спермы около 1 часа.
Центрифугирование спермы
Промывание спермы, при котором удаляется жидкая часть семенной жидкости, и отделяются активные сперматозоиды от «мусора» (лейкоциты, микробы, мертвые клетки эпителия и спермии). Центрифугирование повторяют дважды, полученный осадок снова разводят в промывающей среде и используют для внутриматочной инсеминации. Длительность процедуры составляет 1 час.
Фильтрация спермы через стекловолокно
Данный вариант очистки спермы включает промывание эякулята, центрифугирование, повторное промывание и размещение полученного осадка на стекловолокнах. Раствор промытого осадка фильтруется, полученный фильтрат собирают для ИИ.
Подготовка женщин и мужчин к искусственной инсеминации
Перед планированием искусственной инсеминации необходима консультация:
- Терапевта – с целью выявления заболеваний внутренних органов.
- Гинеколога (для женщин) – с целью выявления заболеваний женской половой системы.
- Андролога (для мужчин) – с целью выявления заболеваний или расстройств мужской половой системы.
- Уролога (для женщин и для мужчин) – с целью выявления заболеваний мочеполовой системы, в том числе инфекционных.
- Маммолога (для женщин) – специалиста, который занимается выявлением и лечением заболеваний молочных желез.
- Эндокринолога – врача, занимающегося лечением эндокринных желез (его консультация нужна при нарушении выработки тех или иных гормонов).
пациенткинапример, кардиолога при заболеваниях сердца, онколога при миоме матки или других опухолях и так далее
Анализы перед инсеминацией
Для проведения искусственной инсеминации необходимо сдать:
- Общий анализ крови. Позволяет определить концентрацию эритроцитов (красных клеток крови) и гемоглобина. При наличии у женщины анемии (малокровия, характеризующегося снижением количества эритроцитов и гемоглобина) вначале следует выявить и устранить ее причину, а только после этого проводить инсеминацию. Также общий анализ крови позволяет выявить возможные активные инфекционно-воспалительные процессы в организме женщины (на это будет указывать повышение концентрации лейкоцитов – клеток иммунной системы).
- Общий анализ мочи. Данное исследование позволяет выявить наличие инфекции мочеполовой системы. Также наличие крови в моче может свидетельствовать о более серьезных заболеваниях почек, которые могут негативно повлиять на течение беременности.
- Биохимический анализ крови. Данный анализ позволяет оценить функциональное состояние печени, почек, поджелудочной железы, сердца и многих других органов. При выраженном нарушении их функций выполнение процедуры противопоказано, так как во время последующей беременности могут развиться грозные осложнения.
- Анализ на ИППП (инфекции, передаваемые половым путем). К данным инфекциям можно отнести ВИЧ (вирус иммунодефицита человека), гонорею, сифилис, хламидиоз и так далее. Наличие их у будущей матери ставит под угрозу развитие беременности и здоровье плода, вследствие чего их следует излечить до проведения инсеминации (если это возможно).
- Анализы на половые гормоны. Исследование половых гормонов мужчины и женщины проводится для выявления возможной причины бесплодия. Более того, оценка функционирования женской половой системы необходима, для того чтобы определить, сможет ли женщина выносить ребенка в случае наступления беременности. Дело в том, что течение беременности, а также процесс родов контролируются различными гормонами. Если их выделение будет нарушено, это может привести к развитию осложнений во время беременности или родов (вплоть до гибели плода).
- Анализ на резус-фактор. Резус-фактор – это особая частица, которая располагается на поверхности клеток крови и может стать причиной развития аллергических реакций при переливании крови, а также во время беременности. Резус-фактор может быть положительным или отрицательным. Если женщине с отрицательным резус-фактором провести инсеминацию спермой мужчины, у которого положительный резус-фактор, у будущего плода данный фактор также может быть положительным. В результате этого иммунная система матери может начать «атаковать» клетки развивающегося плода, что приведет к его гибели.
Зачем делают УЗИ перед инсеминацией?
УЗИультразвуковое исследованиеПеред искусственной инсеминацией может потребоваться:
- УЗИ матки и маточных труб. Позволяет выявить миомы (доброкачественные опухоли) или другие образования, которые могли бы являться причиной бесплодия.
- УЗИ яичников. Позволяет выявить поликистоз, опухоли и другие патологии.
- УЗИ почек. Позволяет выявить увеличение или уменьшение размеров органа, наличие камней в почках и другие патологии, которые следует излечить перед планированием беременности.
- УЗИ молочной железы. Позволяет выявить узлы или опухолевые заболевания, которые могли бы стать причиной развития осложнений во время вынашивания плода или после родов.
- УЗИ щитовидной железы. Позволяет выявить патологические изменения, которые могут привести к развитию осложнений во время беременности.
- УЗИ сердца. Позволяет выявить заболевания сердечной мышцы, при которых беременность или роды могут быть противопоказаны.
Эффективность метода
По данным Европейского общества репродукции человека и эмбриологии, прогноз наступления беременности после однократно проведенной внутриматочной инсеминации составляет до 12%. При этом повторная процедура в этом же цикле лишь незначительно увеличивает вероятность зачатия. Сильнее всего на результативность инсеминации влияет время ее проведения, желательно осуществлять процедуру максимально близко к сроку овуляции. В зависимости от индивидуальных особенностей периовуляторный период наступает уже на 12-й день овариально-менструального цикла или же приходится на 14 – 16-й дни
Поэтому очень важно максимально точно определить время предполагаемой овуляции
Для планирования даты инсеминации используют результаты трансвагинального ультразвукового мониторинга созревания фолликулов и динамический контроль уровня лютеинизирующего гормона в моче. Эти же исследования позволяют выбрать время для инъекции препаратов на основе хорионического гонадотропина – основного триггера овуляции при проведении стимулирующего протокола. Через 40-45 ч после мочевого пика уровня лютеинизирующего гормона обычно происходит овуляция. Именно в этот период желательно проводить внутриматочную инсеминацию.
На успешность процедуры влияют тип бесплодия, параметры используемой во время инсеминации спермы, возраст партнеров. Важны также состояние маточных труб, толщина и функциональная полноценность эндометрия в текущем цикле. Для предварительного прогноза инсеминации иногда в день процедуры женщине проводят трехмерное УЗИ с определением объема эндометрия. Достаточным для имплантации плодного яйца считается объем 2 мл и более.
Чем сильнее фертильность используемой для искусственной инсеминации спермы, тем выше шанс успешного наступления беременности. Важнейшими параметрами являются подвижность сперматозоидов с возможностью их целенаправленного перемещения, правильность морфологического строения и зрелость половых клеток.
Инсеминация показана при легком и умеренно выраженном мужском факторе бесплодия, когда в эякуляте обнаруживается не более 30% аномальных или малоподвижных сперматозоидов (по стандартам ВОЗ). Для оценки перспективности использования спермы для внутриматочного введения проводят анализ полученного после обработки образца. И наиболее важным показателем при этом является общее количество подвижных сперматозоидов.
Что за процедура и ее преимущества
Внутриматочная инсеминация (ВМИ) относится к технологиям искусственного зачатия. Но в отличие от ЭКО она не требует длительной и болезненной подготовки, а также отсутствует восстановительный период.
Суть этого вспомогательного репродуктивного метода заключается в том, что в период овуляции женщине в полость матки вводят обработанную в лаборатории семенную жидкость. Сперма может быть полового партнера/супруга, а также возможно использование замороженного материала донора.

К основным преимуществам ВМИ относятся:
- Безболезненность, то есть нет нужды в применении анестезии и госпитализации.
- Нет вреда для организма, а значит отсутствуют побочные эффекты.
- После процедуры (15-20 минут) женщина идет домой.
- Можно проводить неоднократно.
- Введение семенной жидкости сразу в полость матки позволяет избежать шеечного фактора бесплодия. При естественном половом контакте большая часть сперматозоидов гибнет в шейке матки из-за патологического состава цервикальной слизи.
Проведение искусственного оплодотворения при помощи инсеминации значительно увеличивает возможность зачатия по сравнению с естественным актом. Это происходит благодаря предварительной обработке семенного материала, то есть женщине вводят сперму с самыми активными и подвижными сперматозоидами. Также врачи проводят процедуру только в период овуляции, наступление которой контролируется при помощи УЗИ.









