Для чего проводят скрининг новорожденных?
Содержание:
- Короткая менструация и шанс оплодотворения
- Что входит в расширенный скрининг
- Неонатальный скрининг дал положительный результат. Что делать?
- Виды скрининга новорожденных
- Проведение диагностики
- Схема проведения
- Приложение 1. Положение о проведении неонатального скрининга на наличие врожденных пороков сердца у новорожденных | ГАРАНТ
- Когда проводится скрининг?
- Полезная информация
- Осмотр профильными специалистами
- Схема скрининга новорожденных
- Обследование с помощью УЗИ
- Что такое скрининг новорожденных
- Техника проведения аудиологического скрининга
- Как проводится исследование
- Переходные состояния
- Первые прививки
- Как проводят обследование?
Короткая менструация и шанс оплодотворения
Вероятность оплодотворения в период критических дней зависит от их продолжительности. При короткой менструации выделение крови составляет 3 суток.
Страдания девушки знакомы многим женщинам
Можно ли забеременеть не во время месячных, а на 10 день цикла? Если на третий менструационный день произойдут незащищенные половые отношения, а овуляция произойдет на 7-10 день после этого, то это вполне возможно.
Что входит в расширенный скрининг

При тестировании можно выявить не только 5 основных заболеваний, но и другие генетические и врожденные патологии.
Расширенный тест проводится по медицинским показаниям (если есть повышенный риск) и по желанию родителей, если они хотят получить максимально полную информацию о здоровье ребенка. Врачи рекомендуют пройти исследование, если в семье были случаи генетических болезней. Такие анализы требуют современного оборудования и выполняются в крупных медико-генетических центрах.
Преимуществом ТМС является быстрота выполнения – за одно исследование определяют концентрации аминокислот, органических кислот, ферментов и других метаболитов. Результаты теста приходят через 2–3 недели.
Методика ТМС позволяет выявить дефицит биотинидазы, болезнь кленового сиропа, глутаровую ацидурию, дефицит ацил-КоА-дегидрогеназы и другие метаболические нарушения.
Сроки строго не регламентированы. Малышам до 3-х месяцев проводится пяточный тест, а детям постарше можно брать материал для анализа классическим методом – из пальца.
Неонатальный скрининг дал положительный результат. Что делать?
Прежде всего – перепроверить, поскольку ложноположительные диагнозы отнюдь не редкость, особенно этим отличается тест на муковисцидоз. Если повторное исследование подтвердит диагноз, то вам потребуется встреча со специалистом.
В случае с фенилктонурией и галактоземией вас будет сопровождать врач-диетолог, при гипотиреозе и адреногенитальном синдроме – эндокринолог, а в случае с муковисцидозом – пульмонолог. Кроме того, во всех областных городах страны есть консультационные центры для больных муковисцидозом; в Новосибирске они работают в Детской больнице скорой помощи на Красном проспекте (для маленьких горожан) и в Областной клинической больнице (для жителей области).
17.06.2020
Подготовила Антонина Рыбакова
анализы, для беременных, Дети с особенностями здоровья
Виды скрининга новорожденных
Скрининг новорожденных – массовое исследование, затрагивающее всех детей. По желанию родителей они могут провести дополнительные анализы на платной основе.
Неонатальный
Неонатальный скрининг позволяет на ранней стадии выявить врожденные заболевания, зачастую приводящие к инвалидности. Чтобы избежать страшных последствий, лечение нужно начать как можно раньше. Полный список генетических отклонений содержит более 500 наименований. Болезни, выбранные для скрининга, наиболее часто встречаются в современном мире и могут существенно испортить качество жизни. Методы диагностики просты и безопасны для ребенка. Никакой угрозы для его жизни и здоровья не возникнет после процедуры забора крови.
К тому же диагностируемые болезни лечатся, или существуют препараты, помогающие поддерживать здоровье так, что ребенок будет комфортно себя чувствовать и развиваться полноценно.
Аудиологический
Благодаря аудиологическому скринингу, можно:
- Определить нарушение слуха и наличие тугоухости;
- Применить слуховые аппараты. Если у ребенка диагностирована тугоухость, назначают электродное слухопротезирование;
- Провести лечебные мероприятия при замеченных отклонениях;
- Начать работу с сурдологом, которая рекомендуется уже с первых лет жизни, чтобы улучшить адаптацию ребенка. Занятия необходимы не только малышу, но и родителям.
Обратите внимание! Если у новорожденного обнаружены проблемы со слухом, то действовать нужно незамедлительно. Доказано, что наиболее эффективно лечение, проводимое в первые полгода жизни младенца
УЗИ
УЗИ новорожденных включает несколько исследований. Во время процедуры специалист изучает:
- Головной мозг. Процедуру можно делать, пока не зарос родничок. Затем ультразвуковые волны будет невозможно использовать для диагностики. Оценивается состояние мозга, его части, желудочки, их размеры и функционирование. Также процедура позволяет определить наличие гематом, кист и других образований, изучить работу сосудов;
- Тазобедренные суставы. Исследование необходимо для ранней диагностики дисплазии. При заболевании возникает вывих бедра или тазобедренного сустава. Чем раньше лечить отклонение, тем меньше последствий оно принесет. К тому же отсутствие реабилитационных процедур в раннем возрасте может привести к тому, что во взрослой жизни появятся осложнения;
- Сердце. В результате обследования оцениваются структурные особенности органа, скорость кровотока, давление. Процедура особенно необходима детям с диагностированным пороком, чтобы следить за изменениями в динамике, и малышам, у которых на приеме педиатра были замечены шумы в сердце;
- Брюшную полость и почки. Врач осматривает печень, селезенку, поджелудочную железу, желчный пузырь. Оцениваются размеры органов, состояние слизистой.
УЗИ – безболезненная процедура, которая не займет много времени.

УЗИ
Проведение диагностики
Неонатальный скрининг при рождении ребёнка используют для выявления болезней. Проводят процедуру всем без исключения, чтобы определить опасный недуг на ранней стадии. Это позволит врачу сразу приступить к лечению, скорректировать формирование недомогания, спланировать дальнейшее развитие.
Аудиоскрининг диагностирует отклонения в нарушении слуха, позволяет подобрать способы коррекции дефекта. Назначают установку кохлеарной имплантации или слухового аппарата, чтобы предотвратить проблемы речи. По статистике тугоухость наблюдают в одном случае из 650.
Специалист воздействует на внутренний отдел уха, который отвечает за восприятие и распознавание звука. Процедуру проводят с помощью электроакустического зонда в полной тишине. Устройство вставляют в ухо и фиксируют колебания клеток.
Узи-скрининг проходит с проведением нейросонографии, оценки состояния тазобедренных суставов. С помощью генетического анализа проверяют головной мозг для определения врождённых патологий, возникающих во время беременности и после родов. Это безопасная для ребенка, информативная и простая процедура. Часто ставят диагноз перинатальной аномалии ЦНС.
Проведение УЗИ таза выявляет наличие вывихов и дисплазии. Лечение в первые месяцы позволяет в дальнейшем избежать хирургического вмешательства. Если до года процедуры не проводятся, возникает хромота, тяжесть при ходьбе, инвалидность.
Осмотр узкими специалистами обязателен для всех новорождённых и проводится с определённой периодичностью. Анализы берут у ребёнка при подозрении на отклонение от норм. Состояние малыша оценивают в роддоме, а затем в поликлинике по месту жительства.
Профильные специалисты осматривают грудничка в первый месяц жизни. Необходимость вызвана своевременной проверкой на наличие болезней, которым подвержены малыши. Среди специалистов находится окулист, хирург, невролог. Они определят врождённые заболевания глаз, наличие грыжи и доброкачественной опухоли, косолапость, проблемы с нервной системой.
Анализы делаются так же по согласию, чтобы предупредить осложнения. При отказе бумагу вклеивают в карточку. При желании пройти процедуру можно в поликлинике, если родители решат узнать о наличии болезни.
Схема проведения
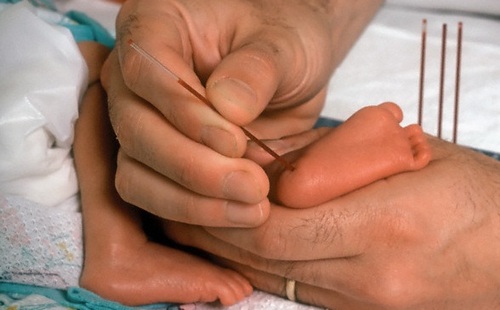
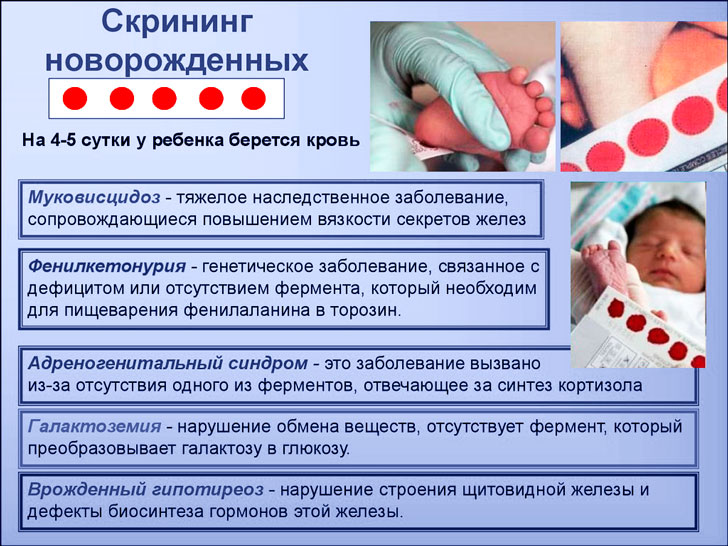
Кровь для анализа, как правило, берут с пяточки новорожденного
Существуют определённые сроки проведения неонатального скрининга: утро 4-ого дня жизни детей доношенных и 7-ого — недоношенных. Анализ производится натощак, т. е. после последнего кормления должно пройти не менее 3 часов. Происходит это в роддоме следующим образом:
- Из пяточки новорождённого берутся капельки крови.
- Помещаются на тестовый бланк, который должен полностью ими пропитаться.
- Направляются на исследование в лабораторию.
На этом проведение неонатального скрининга не заканчивается. Обычно результаты объявляют через 10 дней (это крайний срок). Если в крови обнаруживаются маркеры заболевания, родителей вместе с ребёнком приглашают в клинику для дополнительных обследований. Среди них могут оказаться:
- повторное исследование сухого пятна крови;
- анализ сыворотки крови;
- копрограмма;
- потовый тест;
- ДНК-диагностика.
Если диагноз подтверждается, назначается лечение. После этого за малышом устанавливается динамическое медицинское наблюдение для отслеживания результатов.
Так как техника проведения этой процедуры предельно проста, возможен неонатальный скрининг новорождённых на дому, если по каким-то причинам они находятся не в роддоме. Однако забор крови в любом случае должен производить человек с медицинским образованием.
Приложение 1. Положение о проведении неонатального скрининга на наличие врожденных пороков сердца у новорожденных | ГАРАНТ
Приложение 1к приказу Департаментаздравоохранения г. Москвы
от 12 марта 2014 г. N 229
Положениео проведении неонатального скрининга на наличие врожденных пороков сердца у новорожденных
1. Настоящее положение регулирует вопросы организации проведения в медицинских организациях государственной системы здравоохранения города Москвы неонатального скрининга на наличие врожденных пороков сердца у новорожденных (далее – скрининг) с целью раннего выявления и дифференциальной диагностики врожденных пороков сердца у новорожденных, а также снижения младенческой смертности.
2. Скрининг проводится врачом-неонатологом в родильных домах (отделениях).
Скрининг проводится в два этапа:
– I этап (первичный скрининг) – в первые сутки жизни ребенка;
– II этап – на 3-4 сутки жизни (при выписке из родильного дома).
3. По результатам скрининга заполняется “Карта скрининга на выявление врожденного порока сердца”, которая вносится в историю развития новорожденного (форма 097/у).
Отметка о проведении скрининга (“Скрининг ВПС проведен, дата”) проставляется в “Обменную карту” (сведения родильного дома, родильного отделения больницы о новорожденном) – форма 113/у.
4. I этап (первичный скрининг) включает:
– осмотр и оценка цвета кожных покровов;
– оценка пульсации периферических артерий конечностей;
– пульсоксиметрия на правой руке и любой ноге (желательно одновременная);
– подсчет частоты дыхания и его характеристика;
– характеристика центральной нервной системы;
– аускультация сердца с подсчетом частоты сердечных сокращений.
Основанием для назначения консультации врача детского кардиолога, в том числе с учетом результатов первичного скрининга, является выявление хотя бы одного из следующих симптомов:
– центральный цианоз (цианоз всех кожных покровов и слизистых) с показателями пульсоксиметрии на руке менее 90%; цианоз нижних конечностей или дифференцированный (асимметричный) цианоз (“симптом Арлекина”);
– признаки сниженного системного кровообращения: низкое наполнение пульса на артериях правой руки и/или ног, похолодание конечностей, слабое наполнение капиллярного русла кончиков пальцев, бледность/серость кожных покровов, снижение диуреза, угнетение центральной нервной системы, увеличение размеров печени;
– шумы при аускультации сердца;
– тахипное с признаками дыхательного дистресса;
– выявление частоты сердечных сокращений более 180 ударов в минуту, или менее 100 ударов в минуту, а также наличие аритмии.
5. II этап – осмотр и обследование ребенка на 3-4 сутки жизни (при выписке из родильного дома) включает:
– осмотр и оценка цвета кожных покровов;
– измерение артериального давления на правой руке и любой ноге;
– пульсоксиметрия на правой руке и любой ноге (одновременная);
– подсчет частоты дыхания и его характеристика;
– аускультация сердца и легких;
– оценка расположения сердца в грудной полости, печени в брюшной полости;
– оценка наличия синдромальной патологии и других врожденных дефектов развития;
– электрокардиография по показаниям – назначается в случае выявления хотя бы одного из патологических признаков или симптомов.
Основанием для неотложного обследования ребенка врачом детским кардиологом выездной неонатальной бригады ГБУЗ “ДГКБ N 13 им. Н.Ф. Филатова”, в том числе с учетом результатов II этапа неонатального скрининга, а также решения вопроса о необходимости перевода в специализированный стационар является:
– центральный цианоз или серость кожных покровов;
– отсутствие или значительное ослабление пульсации артерий конечностей, олигурия;
– снижение систолического артериального давления (АД) на нижних конечностях на 10 мм. рт. ст. и более, по сравнению с АД на правой руке;
– насыщение крови кислородом по данным пульсоксиметрии на правой руке выше на 5% и более, чем на ноге;
– тахипное выше 60 в минуту с элементами дыхательного дистресса;
– увеличение печени (нижний край печени выступает из-под края реберной дуги более чем на 2 см);
– частота сердечных сокращений выше 180 в минуту или менее 100 в минуту, сердечная аритмия;
– шумы в сердце (наименее информативный симптом).
7. При наличии показаний перевода в специализированный стационар в связи с выявленной врожденной патологией сердечно-сосудистой системы перевод осуществляется в соответствии с действующими распорядительными документами Департамента здравоохранения города Москвы.
Когда проводится скрининг?
Сроки проведения скрининга регламентирует приказ Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».
В роддоме из пятки у грудничка берется на анализ кровь, которая наносится на специальные тестовые полоски. Собранный у новорожденных промаркированный материал отправляется в аккредитованную лабораторию. Если в медико-генетическом центре в предоставленных капельках крови обнаруживается маркер генетического заболевания, вам вышлют по адресу, указанному на тест-полоске, результат и просьбу обследоваться дополнительно.
В срочных случаях вам позвонят сотрудники медицинского центра или сообщат участковому педиатру о выявлении патологии. Но сколько времени пройдет, прежде чем будет готов результат скрининга — неизвестно. Хоть система и отработана, зачастую информация идет до родителей по два месяца.
При подозрении на патологию, вам нужно будет сделать повторный тест, и если он покажет такой же результат, малышу будет необходимо показаться специалисту-генетику или эндокринологу для подтверждения диагноза и назначения необходимой для выявленного заболевания терапии. Проведение лечения нужно начинать незамедлительно, поскольку все эти генетические отклонения при своевременном обнаружении и начале приема медикаментов или соблюдения специальной диеты, могут пройти для младенца без трагичных последствий.
Если же через некоторое время после выписки из роддома вам не пришло никакое извещение, значит вам не очень волноваться, результат скрининга готов, но он отрицателен, поэтому медико-генетический центр ничего не стал вам высылать.
Полезная информация
Материнство непосредственно связано с грудным вскармливанием, и у многих женщин, особенно если речь идет о появлении первого ребенка, возникает масса вопросов, касательно этого. Кто-то пытается увеличить лактацию всевозможными методами, а кому-то необходимо уже отучать ребенка от грудного вскармливания.
Мамочки, которые уже успешно отлучили деток от груди, ищут информацию о том, как прекратить лактацию. А некоторые женщины сталкиваются с проблемой гипогалактии у своих деток. Эта информация будет полезна тем, кто уже столкнулся с подобными ситуациями, поэтому рекомендуем вам ознакомиться еще и с этими статьями.
Осмотр профильными специалистами
Всем новорожденным показана первичная оценка педиатром или неонатологом после появления на свет в роддоме, а после, в первый месяц жизни необходимо пройти проверки у узких специалистов. Происходит это в детской поликлинике, к скринингу привлекаются:
- окулист проводит осмотр для выявления врожденных патологий зрения и заболеваний глаз;
- хирург оценивает состояние опорно-двигательного аппарата на предмет наличия грыж, доброкачественных опухолей, у мальчиков осматривает развитие наружных половых органов;
- ортопед проверяет новорожденного на косолапость, вывих бедра;
- невролог диагностирует состояние нервной системы (для выявления патологий).
Схема скрининга новорожденных
Скрининг новорожденного – тест на наличие отклонений или патологий в развитии. Чем раньше они будут обнаружены, тем больше способов избежать осложнений.
Анализы
При взятии крови из пятки младенца место обрабатывают спиртом и делают небольшой прокол. О процедуре родителям сообщают заранее, она должна проводиться натощак, как минимум нужно выдержать два часа после кормления крохи. Первую каплю крови стирают с ножки, а затем промакивают специальный бланк. На нем находятся данные ребенка и мамы. После того, как лист высохнет, его отправляют в лабораторию.
Обратите внимание! Если генетических заболеваний не обнаружено, и все показатели в норме, результаты в родильный дом или поликлинику не направляются
Тесты
Аудиологический тест проводится, когда ребенку исполняется три дня. С помощью специального прибора в ухо подается сигнал. Устройство оценивает полученный ответ и определяет, есть ли у новорожденного проблемы, или его слух в норме.
Обследование с помощью УЗИ
В первом месяце жизни (при подозрениях на наличие патологий – раньше) новорожденному показано прохождение ультразвукового исследования головного мозга, брюшной полости и области таза. Особенности такого скрининга:
- Нейросонография – помогает выявить нарушения, возникшие в внутриутробном периоде или после рождения, особенно перинатальную патологию центральной нервной системы, характерную грудничкам. Среди проблем, которые можно обнаружить, значатся кисты, внутричерепные кровоизлияния, гидроцефалия, пороки развития. На основании результатов УЗИ головного мозга можно составить схему эффективного своевременного лечения, предотвратив развитие тяжелых осложнений. Исследование проводят через не заросший большой родничок.
- УЗИ таза – помогает увидеть дисплазию и вывих тазобедренных суставов, появляющиеся во внутриутробном периоде или при прохождении малыша через родовые пути. Благодаря своевременному выявлению данных патологий можно провести коррекцию, способствующую полному восстановлению опорно-двигательного аппарата, предотвратить ранний артроз, инвалидность.
- УЗИ брюшной полости – врач проверяет пропорциональность печени, поджелудочной железы, желчного пузыря, 12-перстной кишки, соответствие возрастной норме, наличие или отсутствие врожденных заболеваний, кист, опухолей, патологий развития для предотвращения их прогрессирования.
- УЗИ шейного отдела – если у малыша наблюдались родовые травмы, мышечная кривошея. Целью процедуры является устранение кровоизлияний в оболочки спинного мозга, подвывихов позвонков, пока восстановление мышечного тонуса и кровообращения возможно в полной мере.
- УЗИ почек – для предотвращения развития возможных врожденных патологий мочевыделительной системы, назначается по показаниям.
Что такое скрининг новорожденных
Массовое комплексное обследование в роддоме или детской поликлинике – такое определение дают врачи скринингу новорожденных. Получение назначения еще не говорит об отклонениях у малыша: подобной проверке подвергаются все. Целью является выявление имеющих самую большую распространенность заболеваний, имеющих наследственный или врожденный характер. Чем раньше будет выявлена патология, тем выше шанс предотвратить тяжелые осложнения и обеспечить ребенку нормальное развитие, поэтому скрининг откладывать не стоит.
Сроки и место обследования
Проведение скрининга осуществляется в роддоме или детской поликлинике, к которой прикреплен новорожденный вместе с матерью. Комплекс мероприятий носит обязательный характер и требует выполнения в первый месяц жизни ребенка, когда шансы на остановку или замедление прогрессирования тяжелых патологий максимально велики. Некоторые процедуры скрининга можно провести у детей возрастом 2-3 месяца, но анализы крови рекомендовано брать в первые 10 дней.

Что обследуется
В некоторых источниках упоминается только неонатальный скрининг новорожденных в роддоме, предполагающий взятие анализа крови на выявление генетических заболеваний, но это лишь 1 элемент большого комплекса. Для грамотной оценки состояния здоровья малыша нужны следующие мероприятия:
- аудиологическая проверка слуха новорожденного при помощи специального аудиометра;
- осмотр узкими специалистами – кроме неонатолога (педиатра для новорожденных, измеряющего рост, вес, оценивающего физическое развитие) привлекаются окулист (проверка глазного дна, воспалительных заболеваний глаз, состояния слезных путей), хирург (исключает грыжи, гемангиомы), ортопед (первоочередно осматриваются зона таза, стопы), невролог (для проверки рефлексов, предотвращения развития заболеваний нейрогенного происхождения);
- проведение ультразвуковых исследований в отношении головного мозга, шеи, тазобедренных суставов, органов брюшной полости, почек (возможно добавление иных зон по показаниям врача).
Техника проведения аудиологического скрининга
Суть метода заключается в воздействии на определенный отдел внутреннего уха – улитку. Именно она отвечает за восприятие и распознавание звука.
Врач использует электроакустический зонд, который имеет микроскопический сверхчувствительный микрофон. Сам зонд соединен с монитором, на котором фиксируется результат проведенной процедуры.
Зонд вставляется в наружный слуховой проход малютке. Прибор посылает звуки разной частоты, подобно щелчкам и фиксирует колебания волосковых клеток в улитке уха.
Важным моментом является то, что во время проведения обследования малыш должен находиться в полной тишине. Лучше, когда кроха будет спать. При этом даже сосание пустышки в момент процедуры недопустимо.
На этом первый этап скрининга завершен. Детям, которые прошли его успешно, второй этап скрининга не нужен. За исключением детей из группы риска.
Группа риска – это дети, у которых:
- отягощенная наследственность по тугоухости;
- недоношенность;
- маловесность;
- асфиксия (кислородное голодание) в родах;
- гестоз или тяжелый токсикоз матери во время беременности;
- прием ототоксичных антибиотиков матерью при беременности.
Такие малыши, вне зависимости от результатов первого этапа скрининга, должны повторно пройти скрининг до 3 месяцев у сурдолога – узкого специалиста по слуху. Ведь тугоухость зачастую развивается постепенно.
Второй этап скрининга детям из группы риска проводится в годовалом возрасте.
При получении сомнительного или неудовлетворительного результата обследования в роддоме ребенок направляется на повторное обследование в возрасте 1-1,5 месяца в условиях поликлиники.
При подтверждении проблем со слухом малыш направляется в ближайший центр реабилитации слуха. А там, уж будьте уверены, специалисты обследуют и подскажут пути решения нарушений слуха у малютки.
Ведь только своевременная диагностика и незамедлительное лечение дает шанс детям с тугоухостью расти и развиваться также как их сверстники.
О скрининге новорожденных вам рассказала практикующий врач-педиатр и дважды мама Елена Борисова-Царенок.
Здоровья вам и вашим детям!
Как проводится исследование
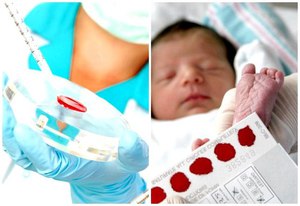 Для проведения лабораторных тестов на 4 или 7 день после рождения (в зависимости от того, родился ребенок в срок или недоношенным) у малыша из пяточки берется немного крови, которая наносится на специальный тест-бланк.
Для проведения лабораторных тестов на 4 или 7 день после рождения (в зависимости от того, родился ребенок в срок или недоношенным) у малыша из пяточки берется немного крови, которая наносится на специальный тест-бланк.
На тот же бланк заносится информация о ребенке и матери, адрес проживания, название или номер роддома и т. д. После заполнения тест-бланк отправляется в биохимическую лабораторию, где в течение 2-3 недель проводится исследование образца крови.
Родителей оповещают только в случае положительного результата анализа и просят повторно сдать кровь ребенка на уточняющий анализ. В большинстве случаев повторное исследование опровергает первый результат, но если второй анализ также положительный, то родителей направляют на прием к генетику или эндокринологу, в зависимости от заболевания.
Переходные состояния
Переходные физиологические состояния новорожденных возникают сразу с момента рождения и вскоре бесследно исчезают. Это естественные процессы для малышей. Они называются пограничными или переходными состояниями потому, что проявляются на границе двух этапов жизни ребенка (внутриутробного и внеутробного). При определенных обстоятельствах могут превратиться в патологию. Переход физиологического состояния новорожденного в патологическое может произойти по причине недоношенности малыша, тяжелых родов, неблагоприятного течения беременности, стресса после рождения.
Наблюдением и лечением новорожденных деток занимаются неонатологи.
Физиологических транзиторных состояний новорожденных очень много, так как каждая система его маленького организма адаптируется. Кроме того, не все физиологические состояния у малыша обязательно проявляются. Многие из них протекают незаметно.
Остановимся подробнее на заметных, явных физиологических состояниях новорожденных.
Первые прививки
Прививки новорожденным в роддоме начинают делать уже на вторые сутки после родов. Педиатр ежедневно осматривает малыша, меряет температуру и в случае нормального самочувствия разрешает вакцинировать ребенка. Прививки новорожденным делаются бесплатно, согласно нормам прививочного календаря, который разрабатывался в Министерстве Здравоохранения.
БЦЖ
Прививка от туберкулеза становится самой первой для малыша. Ее рекомендуют ставить на вторые сутки после рождения здоровому малышу. Если ребенок слаб, болен, недоношенный, то обязательные прививки новорожденным переносятся до нормализации его состояния.
БЦЖ ставится в левую руку выше локтя, методом подкожного введения. На месте инъекции остается небольшое пятнышко, которое может немного видоизменяться, сигнализирую о проходящих в организме процессах выработки иммунитета.
Как и у любых других прививок новорожденным, у БЦЖ имеются свои противопоказания:
- Внутриутробное повреждение центральной нервной системы;
- Инфекционные поражения;
- Наличие врожденного иммунодефицита;
- Некоторые патологии крови.
Чаще всего БЦЖ, как прививка новорожденному, не имеет последствий и осложнений. Однако в некоторых случаях все-таки наблюдается повышенная реакция детского организма. Это означает, что иммунитет малыша ослаблен, и доза вакцины оказалось для него высокой. Очень редко негативная реакция организма появляется из-за неправильно проведенной вакцинации.
Вакцинация от гепатита В
В обязательные прививки новорожденным включена так же вакцина от гепатита В. Гепатит В очень серьезное заболевание и, лучше всего, сделать профилактическую прививку малышу, чтобы избежать негативных последствий.
Прививку новорожденному от гепатита В ставят в бедро, делают это на пятый день жизни малыша. Чаще всего это является днем выписки младенца. Однако существует исключение – при врожденном гепатите такую вакцинацию проводят не позже, чем через 12 часов после родов. Такое явление происходит тогда, когда зараженная мать передает гепатит младенцу, чаще всего это происходит при прохождении через родовые пути.
Прививку новорожденному малышу, который появился на свет недоношенным, не делают, пока вес ребенка не достигнет двух килограммов.
Имеются противопоказания для вакцинации:
- Нарушение работы центральной нервной системы;
- Инфекционные и гнойно-септические поражения организма ребенка;
- Гемолитическая болезнь крови.
Отказ от вакцинации
Иногда родители не хотят делать прививки новорожденным. По закону, они имеют на это полное право, поскольку вакцинация проводится только с их письменного согласия. Перед тем, как принять такое решение, педиатр должен рассказать о последствиях такого решения и объяснить, для чего нужны эти прививки новорожденному и от каких болезней они его могут уберечь.
В случае если родители все-таки желают отказаться от вакцинации, они пишут заявление об этом в двух экземплярах, где подтверждают, что предупреждены о последствиях и несут ответственность за принятое решение об отказе от прививок новорожденному. Один экземпляр данного заявления остается в роддоме, а второе выдают на руки родителям.
В том случае, если мама или папа малыша все-таки захотят сделать прививки новорожденному ребенку, то они могут обратиться с соответствующим заявлением в участковую поликлинику.
В любом случае только родители принимают решение о вакцинации их ребенка!
Как проводят обследование?
Для регистрации отоакустической эмиссии используют аудиометр – специальный мобильный прибор, у которого имеется зонд с высокочувствительным микрофоном. На зонд перед применением надевают ушной вкладыш, в результате чего датчик становится похожим на обычный наушник. Далее зонд герметично вставляется в наружный слуховой проход младенца. После проверки одного уха манипуляцию повторяют для второго.
Оборудование воздействует на волосковые клетки, которые находятся во внутреннем ухе. Функцией этих клеток является улавливание и усиление звуковых колебаний. Кроме того, они способны «отвечать» на звуковые волны собственными колебаниями. Именно появление таких колебаний, которые генерируются волосковыми клетками, и называют отоакустической эмиссией.

У многих приборов при положительном результате высвечивается слово pass, которое указывает на то, что импульс принят и ребенок тест прошел. При сомнительном или негативном результате на экране возникнет слово refer. Оно значит, что тест требует уточнения, то есть паниковать рано и для исключения тугоухости проверку следует повторить как минимум еще один раз. Сразу диагноз по одному лишь методу ОАЭ ребенку поставить нельзя.
Результаты скрининга вносят в выписку новорожденного, если исследование проводилось в роддоме, либо в медицинскую карту, если слух проверяли уже в детской поликлинике. Чаще всего запись представлена плюсиком с обозначением каждого уха. Правое отмечают буквой D, а левое – буквой S. Результат может выглядеть, как D (+); S (+). Также его нередко записывают в таком виде: D = S (+). При отсутствии реакции клеток внутреннего уха на раздражитель вместо плюсика отмечают (-).










