Эко: не всем хватит жизни, чтобы расплатиться
Содержание:
- Влияние ЭКО на организм женщины
- Беременность и роды
- Профилактика негативных последствий
- Можно ли избежать замирания беременности
- Побочные эффекты и риски ЭКО
- Многоплодие
- Последствия во время беременности
- Суть процедуры
- ЭКО при бесплодии неясного генеза
- Отличается ли малыш генетически от своих родителей
- Обследование и подготовка — важный этап
- Последствия экстракорпорального оплодотворения
- Успешные протоколы
- Короткий или длинный протокол: возможность выбора
- До какого возраста делают ЭКО
- Риски на стадии подготовки
- Перекрут яичника
- Влияние гормональных препаратов на беременность и роды
- Возможные риски на стадии подготовки
- Последствия на основных стадиях процедуры
- Как происходит процесс ЭКО
- Выводы
Влияние ЭКО на организм женщины
Экстракорпоральное оплодотворение проводится в несколько этапов:
- Пара проходит обследование, которое поможет выявить причину бесплодия, покажет, целесообразно ли вообще проведение процедуры и какую методику лучше выбрать.
- При отсутствии противопоказаний назначается стимуляция яичников: под действием гормонов, которые должна принимать женщина, созревают не 1-2 фолликула, а несколько. Такое вмешательство необходимо для получения запаса яйцеклеток и, следственно, эмбрионов, которые переносятся в матку.
- Когда фолликулы созревают, выполняется пункция для извлечения яйцеклеток. Операция проводится под общим наркозом. Мужчине на данном этапе необходимо предоставить сперму — естественным путем или за счет пункции или биопсии яичек.
- Яйцеклетки, помещенные в питательную среду, и сперматозоиды в виде суспензии поступают в лабораторию. Здесь под контролем врача проводится оплодотворение отдельных клеток. Если сперматозоид не может проникнуть в яйцеклетку, проводится интрацитоплазмическая инъекция (ИКСИ): один сперматозоид вводится в ооцит стеклянной микроиглой.
- В течение трех дней оплодотворенные яйцеклетки созревают в инкубаторе. Когда зародыш состоит из 3-х клеток, его переносят в полость матки катетером. За одну процедур, в соответствии с российским законодательством, разрешено подсаживать не более 3-х эмбрионов — чтобы увеличить вероятность наступления беременности.

Последствия процедуры
Последствия ЭКО могут проявиться на любом этапе выполнения процедуры. Первая и наиболее распространенная проблема — синдром гиперстимуляции яичников (СГЯ). В норме за один цикл у женщины созревает одна яйцеклетка, а для экстракорпорального оплодотворения необходим «запас». Для этого назначается курс гормональных препаратов, которые преодолевают естественный механизм образования фолликулов и стимулирует усиленную их выработку. Гормональная активность будущей мамы при этом подавляется — чтобы исключить недопустимое спонтанное созревание фолликулов. В результате возрастает нагрузка на яичники и организм в целом, что проявляется в виде проблем с самочувствием. К ним относятся:
- образование кист;
- увеличение размеров и болезненность яичников, боли и вздутие живота;
- асцит — скопление в брюшной полости жидкости;
- диарея и тошнота;
- повышение вязкости крови;
- нарушения функции печени.

Опасно ли ЭКО?
В более тяжелых случаях развиваются почечная, дыхательная и сердечная недостаточность, может начаться тромбоэмболия или случиться разрыв яичника.
- шумы в ушах, тахикардия, болезненные ощущения в области сердца, перепады артериального давления;
- головная боль, головокружение, слабость и высокая утомляемость, повышенная эмоциональность;
- снижение сексуального влечения, сухость и дискомфорт в интимной зоне и при половом акте;
- изменение аппетита и связанный с ним набор избыточного веса или похудение;
- нарушения липидного обмена, рост уровня сахара в крови.
Такие последствия ЭКО ощущают далеко не все женщины — многое зависит от качества проведения подготовительных мероприятий и состояния организма будущей мамы.

Главное – выбрать врача и клинику
Беременность и роды
К сожалению, из абсолютного числа забеременевших посредством ЭКО женщин до родов донашивают малыша только около 80%. Две из десяти беременных снова переходят в разряд планирующих материнство, поскольку беременность прерывается. В 90% случаев это происходит на ранних сроках (до 12 недели), самые распространенные причины — выкидыш, . Вероятность после ЭКО невысока — не более 2%. У тех, кто вынашивает двойню, тройню риски выше, особенно во втором и третьем триместре.
В середине и последней трети беременности после ЭКО основной угрозой считаются преждевременные роды — ими завершается до 30% беременностей после ЭКО. Причины могут быть различными, часто в качестве осложнений беременности встречаются патологии и предлежание плаценты, ее преждевременное старение, гестоз, многоводие или маловодие, многоплодность.


Без проблем и осложнений доносить беременность после ЭКО до конца удается лишь 15% женщин. У остальных фиксируются те или иные патологии, осложнения, которые требуют постоянного врачебного наблюдения, а порой и вмешательства. До 85% всех доношенных беременностей завершаются операцией кесарева сечения. Не потому, что женщины не могут родить сами. Просто такая практика сложилась в российской гинекологии и акушерстве – врачи предпочитают не рисковать здоровьем матери и плода в родах и беременным «ЭКО-шницам» назначают плановую операцию.
Профилактика негативных последствий
Врачи рекомендуют строго соблюдать определенные правила, особенно в первые 2 недели после осуществления ЭКО:
- Откажитесь от физических нагрузок – фитнеса, бега, силовых тренировок. Замените их медленными прогулками на свежем воздухе.
- Соблюдайте половой покой, ограничив сексуальные контакты на указанный промежуток времени.
- Постарайтесь не находиться в помещении, в котором пребывает большое скопление людей.
- Выпивайте достаточное количество жидкости – не менее 30 мл/кг.
- Соблюдайте в точности все рекомендации специалиста, не пытайтесь самостоятельно менять дозировку лекарственных средств.
Для исключения возникновения хромосомной патологии пройдите полное обследование у генетика до совершения экстракорпорального оплодотворения, особенно если ваш возраст превысил 35-40 лет. Нелишним будет провести анализ на генетическую совместимость партнеров: таким образом можно избежать неудачного завершения беременности.
Можно ли избежать замирания беременности
Важно определить причину осуществления ЗБ. Если женщина вела здоровый образ жизни, проводила лечение согласно рекомендациям врача, но плод все же замер, то объяснение процессу естественный отбор
Как правило, ЭКО назначается людям с проблемами деторождения. Дополнительные стрессы, проблемы со здоровьем приводят к утрате плода жизнеспособности. В результате происходит замирание.
Такой естественный отбор помогает избежать рождения больного ребенка, с сильными врожденными патологиями. По данным исследования примерно в 80% случаев ЗБ эмбрионы имели те или иные нарушения.
Таким образом, избежать ЗБ можно только при ведении здорового образа жизни, психологического настроя на позитивный результат. Желательно минимизировать стрессы, нервные перенапряжения, физические нагрузки. Следует быть готовым к тому, что ЗБ – естественный процесс, может возникнуть у любой женщины. Однако не стоит останавливаться на пути к деторождению.
Побочные эффекты и риски ЭКО
Специалисты отмечают рост численности бесплодных пар. Если раньше бесплодие было обусловлено женским фактором, то в настоящее время наблюдается снижение качества спермы, увеличение распространённости «мужских» патологий. Проблемы, связанные с бесплодием, зачастую можно решить посредством ЭКО.
https://youtube.com/watch?v=BjZj4JxWszQ
Иногда причины бесплодия остаются невыясненными. В таких случаях отмечается бесплодие неясного генеза. Случаи несовместимости между партнёрами также не являются редкостью.
В большинстве случаев показанием к ЭКО является трубный фактор бесплодия. Если маточные трубы отсутствуют, это является прямым показанием к назначению ЭКО. Беременность после тубэктомии наступить не может. До внедрения технологии искусственного оплодотворения такие пациентки становились бесплодными. ЭКО даёт возможность при наличии самых разных гинекологических патологий осуществить репродуктивную функцию.
Суть ЭКО сводится к забору женских и мужских половых клеток, их оплодотворению вне женского организма и последующему внедрению эмбриона в моточную полость. После экстракорпорального оплодотворения беременность развивается аналогично наступившей естественным способом.
ЭКО не отличается высоким процентом эффективности с первой попытки. Только каждая третья пациентка беременеет после использования технологии в первый раз. С каждой последующей попыткой шансы существенно возрастают. Кроме того, ЭКО сопряжено с осложнениями и риском прерывания беременности. После экстракорпорального оплодотворения роды отмечаются лишь в каждом четвёртом случае, так как женщины вступают в этот путь с рядом серьезных заболеваний.
Возможные риски после ЭКО подразумевают наличие строгих показаний и противопоказаний к процедуре. Если проводится стимуляция овуляции с целью получения яйцеклеток, организм может плохо отреагировать на гормональные препараты. Приём препаратов нередко осложняется возникшими побочными эффектами со стороны различных органов и систем.
Многоплодие
Как правило, при ЭКО в матку переносится не один, а несколько яйцеклеток с зародышами (по законам РФ количеством до трех). Так как на выживание эмбрионов влияет множество факторов, в 60–70% случаев они не развиваются совсем, а рождением здорового ребенка заканчивается около 80% беременностей, возникающих после искусственного оплодотворения. Но нередки ситуации, когда в матке женщины развиваются два, а то и три жизнеспособных эмбриона. С согласия матери и по рекомендациям медиков один из зародышей может быть удален — это называется редукцией. Естественно, как и любое оперативное вмешательство, редукция несет определенную долю риска, но если организм не готов к многоплодной беременности, то выбор очевиден. Даже для здоровых женщин при вынашивании близнецов велика вероятность родить недоношенных или маловесных малышей, если же у пациентки проблемы со здоровьем, то такая беременность может кончиться трагично и для матери, и для детей.
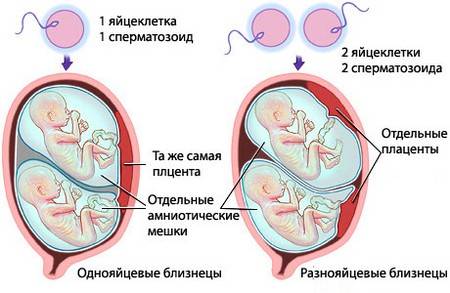
Существует вероятность при редукции лишиться всех эмбрионов из-за случайной травмы во время операции. К счастью, редукция проводится все реже, так как с развитием технологии и накоплением знаний и опыта в репродуктологии чаще пересаживают две яйцеклетки вместо трех.
Последствия во время беременности
Как правило, с пациенткой заранее обсуждается количество эмбрионов, которые будут перенесены в матку. Чем их больше, тем выше вероятность того, что состоится беременность. Перенос эмбриона оканчивается беременностью в 70% случаях. При трансформации двух и больше эмбрионов у пациентки повышается шанс обрести материнское счастье. Но бывают ситуации, когда прижиться смогу сразу несколько эмбрионов. Тогда беременность называется многоплодной.
Как и при любой другой, беременность при ЭКО может закончиться самопроизвольным абортом, невынашиванием преждевременными родами. Причем при ЭКО частота таких последствий превышает подобные осложнения при естественном зачатии в 3 раза.

Суть процедуры
ЭКО – это медицинская процедура, при помощи которой можно ощутить счастье материнства даже при диагнозе бесплодия. Суть манипуляции состоит в следующем:
- У будущей мамы берут яйцеклетку, которая затем искусственным путем осеменяется.
- Обработанная яйцеклетка отправляется в специальное устройство, внутри которого происходит образование эмбриона.
- Уже готовый эмбрион подсаживают в матку, фиксируя к ее стенкам. Именно там и будет происходить развитие малыша.
Но после проведения ЭКО нет 100% гарантии, что с первого раза женщина сможет забеременеть. Таким образом, будущей маме приходится проходить процедуру несколько раз. Для производства сразу нескольких яйцеклеток пациентке назначают принимать специальные медикаменты. Они будут способствовать созреванию яйцеклетки девушки. После этого созревшие яйцеклетки изымают из матки. Для этих целей задействуют два метода:
- Лапароскопия матки – прокалывание стенок живота.
- Современный метод – изъятие яйцеклетки через влагалище.
Чтобы создать необходимые условия для выращивания яйцеклетки, необходимо подготовить среду, приближенной к натуральной. Через пару часов к яйцеклетке подсоединяют сперматозоиды. Когда произошло оплодотворение, то вместе с зародышем ее опять отправляют в матку. Если вес прошло удачно, то через 2-3 недели можно идти в аптеке и делать тест на беременность, результат которого будет положительный. Далее женщина должна пройти ультразвуковую диагностику, чтобы оценить число прижившихся эмбрионов, степень их развития на этом этапе.

ЭКО при бесплодии неясного генеза
Такое бесплодие ставят при полном и тщательном обследовании пары, которое показало, что показатели их здоровья в полной норме или когда при всех условиях беременность все равно не наступает.
Идиопатическое бесплодие (другое название) должно подтвердить ряд условий.
Для женщины это:
- Отсутствие патологии матки.
- Овуляция наступает в срок.
- Гормоны соответствуют норме.
- Положительный посткоитальный тест.
- Полная проходимость маточных труб.
- Отсутствие эндометриоза.
- Отсутствие антиспермальных тел в крови.
Для мужчины это:
- Плохие показатели спермограммы.
- Проверка на присутствие антиспермальных тел дала отрицательный результат.
Такое бесплодие в современном мире ставится 10% пар. Раньше это значение было намного выше. По мере роста возможностей медицины шансы на выявление причин выросли. Наверное, в недалеком будущем человек научиться вылечивать и эту причину. Ведь современные технологии идут только вперед.

Отличается ли малыш генетически от своих родителей
О том, что малыш будет отличаться генетически и при ЭКО зачатии этот процесс не контролируется, часто можно услышать из разных информационных источников. Насколько этот миф соответствует правде и каков риск будущим родителям получить генетически чужого ребёнка?
Ранее мы рассматривали суть метода ЭКО. Из него понятно, что при экстракорпоральном оплодотворении весь биоматериал берётся от будущих родителей. Процесс зачатия также полностью идентичен естественному. Откуда тогда появляются подобные слухи?
Чаще такие слухи связаны с проблемой мужского бесплодия. Если у супруга поставлен диагноз бесплодия и предварительное лечение не дало положительных результатов, такой паре предлагается вариант с применением донорской спермы. В итоге малыш генетически будет схож только с матерью. Но подобный вариант предварительно обсуждается с супружеской парой и только после их совместного согласия используют донорскую сперму, а значить неожиданности в конечном результате нет.
Чаще всего этот миф можно услышать от людей, которые сильно поддаются сомнениям в надёжности человеческого фактора. Так уже повелось, что при медицинском обслуживании часто допускаются ошибки из-за халатности медработников. И если подобная халатность была допущена при экстракорпоральном методе, подмена биологического материала оборачивается трагедией семьи.

Обследование и подготовка — важный этап
Для того чтобы ЭКО последствия для женщины имело только положительные, необходимо учитывать все рекомендации врача. Первым и очень важным обследованием является определение запаса яйцеклеток. Установить его не так сложно, как кажется. Достаточно сдать кровь на гормоны: АМГ, ФСГ и ЛГ. Отталкиваясь от полученных значений, врач определяет продолжительность протокола. Обоим партнерам необходимо обследоваться на инфекции, а женщине еще сдать анализ на антитела к краснухе. Обязательно обследуется внутренняя полость матки. Если в ней есть полипы, синехии или кисты, то они удаляются до начала протокола. Мужчина сдает спермограмму для установления своей фертильности.
Перед стимуляцией паре рекомендуется вести здоровый образ жизни: воздержаться от алкоголя и курения, исключить тяжелые виды спорта. Пища, потребляемая будущими родителями, должна быть богата белками. Если у вас есть хронические заболевания, то обязательно расскажите о них врачу.

Последствия экстракорпорального оплодотворения
Начнем с того, что самым главным и желаемым последствием после процедуры ЭКО является наступившая беременность. Именно ее ждут все, кто решается пройти эту процедуру. Но это чудесное следствие наступает не каждый раз. Довольно часты случаи, когда женщине приходится проходить ЭКО не единожды. И беременность может наступить, а может – и нет.

Если беременность не наступает, женщина может впасть в сильную депрессию. Но лучше не отчаиваться. Наблюдение врачей за женщинами, прошедшими процедуру экстракорпорального оплодотворения, а также отзывы самих пациенток, свидетельствуют, что:
Риски ЭКО есть на всех стадиях: при подготовке, во время ее проведения, после наступления беременности.
Успешные протоколы
Успешным протоколом считается тот, который завершился наступлением . Успех зависит от многих причин. Если рассматривать разные виды протоколов, то наибольшие шансы на успех с первого раза дает ЭКО с гормональной стимуляцией – от 35 до 45% протоколов заканчиваются наступлением беременности.
Протоколы в естественном цикле без гормональной поддержки с первой попытка становятся удачными только к 10-11% случаев. Криопротоколы, в которых используют замороженные ранее яйцеклетки или сперматозоиды, а также криоконсервированные эмбрионы, с первого раза завершаются успехом в 25-27% случаев.
ЭКО с применением донорского материала имеет довольно высокую по сравнению с другими видами результативность — до 47% удачных протоколов. Сочетание ЭКО+ИКСИ позволяет забеременеть с одной попытки примерно 36% пар.
Если супруги не могли забеременеть до проведения ЭКО на протяжении 3 лет, шансы на зачатие в базовом значении – около 30%. Если стаж бесплодия 3-6 лет, вероятность снижается до 27%, а после 6 лет бесплодия – 24%. После десятилетия безуспешных попыток зачать малыша шансы на успешный протокол с первой попытки не превышают 18%.

протоколы обычно бывают более успешными, чем первые. На втором протоколе шансы забеременеть повышаются на 5%, на третьем -на 8-10%, однако после 3-4 протокола шансы обычно не растут, а в некоторых случаях начинают снижаться ниже базового усредненного значения в 30%.
Наибольшее число успешных протоколов регистрируется, если женщина находится в до 32 лет. После 40 лет вероятность имплантации эмбрионов после переноса снижается до 11%, а после 43 лет – до 8%.
После первого неудачного протокола в период отдыха и восстановления между первым и вторым беременность может наступить и естественным путем за счет пережитой гормональной стимуляции. Так случается в 25% случаев.
Самые лучшие результаты, при которых получилось ЭКО, наблюдаются при непроходимости маточных труб. С таким диагнозом беременеет более 55% женщин. При бесплодии, вызванном гормональным дисбалансом, ЭКО помогает стать мамами 45% женщин. При достаточно серьезных формах эндометриоза процент успешных протоколов — 43%, при поликистозе яичников — 49%, при неустановленных причинах беременность наступает в 25% случаев, мужские формы бездетности благополучно разрешаются посредством ЭКО в 49% случаев. Если бесплодны оба супруга, ЭКО оказывается успешным в 20% случаев.


Короткий или длинный протокол: возможность выбора
Какие имеет процедура ЭКО последствия для женщины, вам уже стало известно. Несмотря на это, многие представительницы слабого пола решаются на данную манипуляцию. В большинстве случаев выбирается длинный или короткий протокол проведения процедуры. В чем отличие, есть ли выбор у пациентки?
Если вы обратитесь в хороший центр ЭКО, то самостоятельно принимать решение о выборе протокола, скорее всего, не представится возможным. После сбора анамнеза врач решает, какая методика подойдет именно вам. Длинный протокол используется для женщин с хорошим овариальным резервом. Если запас яйцеклеток у вас невелик, то рассчитывайте на короткий протокол. Он начнется с 3-го или 5-го дня вашего естественного цикла, стимуляция продолжается в среднем 10-14 суток. Пациентке даются препараты, предотвращающие преждевременную овуляцию. Длинный протокол идет, соответственно, дольше — в среднем 3-5 недель. Перед проведением суперстимуляции врач назначает пациентке препараты, блокирующие выработку ЛГ. По достижении его минимальных значений начинается активация яичников соответствующими медикаментами. Принято считать, что от гормоноблокирующей процедуры перед ЭКО зависит положительный исход всей операции. Действительно, процент наступления беременности при длинном протоколе выше.
До какого возраста делают ЭКО
Однозначно ответить на вопрос «до скольки лет проводится экстракорпоральное оплодотворение» нельзя. Это обусловлено разным фолликулярным запасом у каждой отдельно взятой женщины. Некоторые страны не ставят максимальной планки для процедуры, а в других законодательно запрещено ее выполнять после 42 лет.
Однако, ЭКО после сорока возможно даже при истощении запаса яйцеклеток. Тогда берутся донорские ооциты
Важно учитывать, что в таком случае вероятность успеха с первой попытки еще больше снижается. Решение проблемы всегда проводится сообща между женщиной и специалистами клиники
Существуют определенные трудности для проведения ЭКО после 40.
- Снижается ответ яичников на стимуляционную терапию, из-за чего невозможно выполнить их пункцию.
- Частота оплодотворения значительно падает.
- Количество эмбрионов, которые достигают стадии переноса, также уменьшается.
- Меньшая вероятность успешной беременности.
Риски на стадии подготовки
О последствиях нужно думать уже со стадии подготовки. Чаще всего угрозы связаны с применением специальных лекарств.
Побочное действие гормональной терапии
Стимуляция проводится с помощью гормональных препаратов. Это большая нагрузка на организм. Измененный гормональный фон может стать причиной:
- шума в ушах, расстройства слуха;
- нарушения зрения;
- кровотечений, похожих на менструальные;
- патологий сердца: повышения давления, тахикардии;
- аллергии: кожных сыпей, бронхоспазмов;
- сухости во влагалище, дискомфорта при сексе;
- проблемы со щитовидкой;
- ухудшения аппетита, тошноты и других пищеварительных расстройств;
- вялости, депрессии;
- нарушения обмена веществ, повышения сахара в крови;
- снижения веса или, наоборот, набора лишних килограммов.
Есть и другие риски искусственного оплодотворения. Не факт, что последствия наступят. Тем более не стоит опасаться, что они проявятся все сразу. Для исключения или смягчения вреда очень важна хорошая диагностика.
Стимуляция яичников
При стимуляции растут фолликулы, а затем в них появляются готовые яйцеклетки. Минусы ЭКО здесь в том, что для процесса нужны сильные препараты. Большинство из них могут привести к следующим последствиям:
- увеличению молочных желез;
- тромбоэмболии — закупорке сосуда сгустком, принесенным кровью из другого места;
- болям в области живота;
- патологическому скоплению жидкости в грудной клетке или брюшной полости: гидротораксу, асциту;
- расстройствам пищеварения, например, вздутию или диарее;
- синдрому гиперстимуляции яичников (СГЯ).
Последний возникает, если воздействие на орган при ЭКО оказывается чересчур сильным. Лечение невозможно без стимуляции яичников, СГЯ — только осложнение, когда процесс выходит из-под контроля. Эта патология влечет за собой другие: сгущается кровь, хуже работает выделительная система. Итогом становится накопление жидкости в животе, груди.
Кровотечение из кисты
Есть и другие опасности ЭКО. Среди редких осложнений — кисты. Они появляются:
- в результате гормональной терапии;
- после пункции на месте забора фолликула для ЭКО.
Кисты могут представлять серьезную угрозу. Разрыв приводит к кровотечению в малом тазу. Состояние можно определить по следующим симптомам:
- болям в промежности или животе тянущего характера;
- вялости, апатии;
- головокружению;
- давление падает;
- тахикардии;
- кожа становится бледной, выступает пот.
Для лечения нужно провести операцию (лапароскопия). Удаляются кисты (резекция) либо яичники. Иногда образования пунктируют, высасывают из них жидкость.
Перекрут яичника
Еще одними осложнениями, которые к счастью крайне редко случаются – это перекрут яичника или апоплексия (разрыв кисты яичника).
После гормональной стимуляции, на этапе подготовки к пункции, яичники сильно увеличиваются в размерах. В диаметре яичник может превышать 12 сантиметров и начать двигаться. Из-за движения повышается вероятность перекрута канала яичника.
 Пример перекрута яичника.
Пример перекрута яичника.
Женщине на протяжении всего ЭКО очень важно постоянно следить за состоянием своего организма. Так можно обезопасить себя и своего будущего ребенка
Если у женщины диагностировали СГЯ очень важно держать под контролем размеры яичников. При малейших осложнениях сразу обращаться к врачу.
Чаще всего прекрут происходит до операции по переносу оплодотворенной яйцеклетки в полость матки. В этом случае зародыш будет подвергнут криоконсервации. После устранения перекрута перенос производится как обычно.
Влияние гормональных препаратов на беременность и роды
Женщины прибегают к процедуре из-за невозможности самостоятельно забеременеть. Применение гормональной стимуляции приводит к эндокринному сбою в организме будущей мамы, что способствует благоприятной имплантации плодного яйца.
На протяжении всего периода гестации после проведенного вспомогательного репродуктивного вмешательства специалисты обращают внимание на 2 гормональных показателя в крови беременной – эстрадиола и прогестерона. Считается, что первые 6 недель после зачатия женщина в положении должна находиться под врачебным наблюдением, так как сильнодействующие гормональные препараты могут вызвать самопроизвольное прерывание или замершую беременность, особенно на ранних сроках
Считается, что первые 6 недель после зачатия женщина в положении должна находиться под врачебным наблюдением, так как сильнодействующие гормональные препараты могут вызвать самопроизвольное прерывание или замершую беременность, особенно на ранних сроках.
По статистике около 60-80% всех пациенток из тех, кто делал ЭКО, доходит до родов. У остальных женщин довольно часто в первом триместре случается выкидыш или замершая беременность, которые проявляются возникновением коричневых кровянистых выделений из половых путей.

Некоторые репродуктологи, особенно зарубежные, утверждают, что после проведения технологии гормональная поддержка не требуется: беременность будет нормально протекать и без этих препаратов. Они считают, что указанные лекарственные средства не только дорогостоящие, но и обладают массой побочных действий. Однако даже эти врачи признают, что гормональная поддержка необходима в случае патологии вынашивания ребенка.
Возможные риски на стадии подготовки
При подготовке к ЭКО большинству женщин делают так называемый протокол, или гиперстимуляцию яичников. Для этого используются лекарственные средства, содержащие женские половые гормоны. Они стимулируют созревание в яичниках не одной, а одновременно нескольких яйцеклеток, которые потом под наркозом изымают, чтобы провести оплодотворение, а после готовый эмбрион вживить в матку.
Гиперстимуляция может приводить к увеличению яичников. У пациенток наблюдаются слабость, боли внизу живота, частые мочеиспускания, другие симптомы. Возможно также возникновение кист, миом (довольно редко). Как правило, симптомы эти впоследствии проходят. Доброкачественные образования тоже могут исчезать, но не всегда.
Если врач, который ведет женщину, опытный и хороший, то дозы препаратов, а также все остальные процедуры приносят пациентке минимальный вред, а организм ее потом восстанавливается без последствий и особых осложнений.
Последствия на основных стадиях процедуры
У каждого вида искусственного оплодотворения есть как плюсы, так и минусы. Процедура ЭКО дает шанс родить, но связана с рисками для здоровья. Кроме ЭКО, популярна также искусственная инсеминация. Последняя — проще в проведении: осеменение происходит с помощью переноса спермы в матку. Разница — в механизме зачатия: при ЭКО оплодотворение наступает в пробирке, и лишь затем эмбрион отправляется в женский организм.
Некоторые опасности при обеих процедурах — одни и те же, например, незначительный риск инфицирования или кровотечения. Хотя ЭКО сложнее, поэтому «подводных камней» здесь больше. Пункция яичников может закончится повреждением, ранением:
- кишечника;
- мочевого пузыря;
- сосуда.
Однако риск таких последствий невелик. Если верить статистике, они происходят в одном случае из тысячи или даже реже. Не менее важен следующий этап — подсадка. Перенос оплодотворенных яйцеклеток может провоцировать воспаление в матке.
Как происходит процесс ЭКО
Процедура экстракорпорального оплодотворения происходит в три этапа.
На первом этапе происходит комплексное обследование обратившейся пары. Выясняются причины бесплодия. Возможности устранения проблемы не всегда решаются с помощью искусственного оплодотворения. Нарушение гормонального зеркала (так еще в медицине называют гормональный фон) или механические причины можно решить «малой кровью» — последовательными лекарственными, хирургическими методами.
При принятии решения о целесообразности ЭКО – наступает второй этап: назначение гормональных препаратов. Определенные гормональные лекарственные средства стимулируют рост сразу нескольких фолликулов, а не одного, как обычно происходит в естественных условиях. Фолликулы нужны для запаса эмбрионов, в случае неудавшейся первой попытки.
Третий этап ознаменован извлечением яйцеклеток из фолликулов (под наркозом, контролем УЗИ) и, непосредственно, искусственным оплодотворением в пробирке заранее сданной мужской спермой.
Когда происходит имплантация оплодотворенной клетки в материнский организм?
Внедрение оплодотворенной клетки в женский организм проводят на 3 сутки. С помощью катетера вводят оплодотворенную яйцеклетку, состоящую из восьми клеток, в полость матки.
Выводы
По результатам клинических испытаний дети, рожденные с помощью процедуры ЭКО, ничем не отличаются от новорожденных, родившихся естественным путем. А то, что у бесплодных пар есть возможность иметь детей благодаря такой прогрессии в медицине – это настоящее чудо.
Но неудачное экстракорпоральное оплодотворение становится причиной глубокой травмы не только у женщины, но и у мужчины. Однако, не стоит впадать в депрессию, так как повторить попытку ЭКО можно будет уже через 2-3 менструальных цикла
Важно помнить, что при соблюдении вышеперечисленных рекомендаций повышается шанс успешного прикрепления зародыша к слизистой оболочке матки. А в конце этого нелегкого пути, когда малыш появится на свет, все страхи и переживания, сомнения и расстройства покажутся пустяками и вскоре будут забыты









