Детский туберкулез: основные признаки, лечение и профилактика
Содержание:
- Прививка БЦЖ — основа профилактики туберкулеза у детей
- Как развивается заболевание
- Диагностика
- Особенности диагностики и лечения у детей
- Способы диагностики
- Реабилитационный период и профилактика
- Туберкулез у детей: на что маме обратить внимание?
- Диагностические мероприятия
- Диагностика туберкулеза у детей
- Диагностика туберкулеза легких
Прививка БЦЖ — основа профилактики туберкулеза у детей
Противотуберкулезная вакцинация является главным компонентом в борьбе с детским туберкулезом в РФ. 64 страны мира в настоящее время сделали вакцинацию обязательным компонентом в работе по предупреждению развития туберкулеза. Впервые в 1919 году французский ученый А. Кальметт и Ш. Герен создали штамм BCG, который использовали для вакцинации людей. В 1921 году был вакцинирован первый ребенок.
- Готовиться вакцина из штамма живых и ослабленных микобактерий туберкулеза, которая практически утратила свое повреждающее свойство.
- Вакцина вводится внутрикожно в верхнюю треть плеча и заставляет организм вырабатывать антитела.
- Действие вакцины ослабевает к 4-у году.
- Первую вакцинацию проводят в роддоме на 3 – 7 сутки от рождения ребенка.
Если по каким-либо причинам вакцину в роддоме не ввели, вакцинирование будет осуществлено в поликлинике. Вторую вакцинацию проводят детям 7-и лет (первоклассникам). Полноценный иммунитет формируется в течение года. О создании иммунитета говорит образовавшийся в результате вакцинации рубчик. Он полностью формируется к 9 – 12 месяцу.
- Если размер рубчика 5 – 8 мм, то индекс защиты от туберкулеза от 93 до 95%.
- Если рубчик 2 – 4 мм, то индекс защиты снижается до 74%.
- Если рубчик 10 мм и деформирован, то это говорит, что возникли осложнения при введении вакцины и иммунитет не выработался.
Вакцина предупреждает развитие менингита и милиарного туберкулеза, то есть те формы туберкулеза, которые распространяются с кровью. Частота осложнений от вакцинирования составляет 0,1%. Осложнения проявляются в виде холодных абсцессов, поверхностных язв, БЦЖ-итов (региональный лимфаденит, остит, конъюнктивит), келоидных рубцов. Очень редко развивается генерализованная БЦЖ-инфекция.
Рис. 32. Проведение вакцинирования в роддоме.
Рис. 33. Проведение вакцинирования в поликлинике.
Рис. 34. Замер рубчика после прививки БЦЖ.
Рис. 35. На фото осложнение БЦЖ — поверхностная язва.
Рис. 36. На фото осложнение БЦЖ — подмышечный лимфаденит.
Рис. 37. На фото осложнение БЦЖ — келоидный рубец после вакцинации.
Рис. 38. На фото осложнение БЦЖ — язвенно-некротический туберкулёз кожи после вакцинации.
Как развивается заболевание
Появление у детей первых симптомов туберкулеза связывают с попаданием микобактерий в слизистую оболочку носоглотки. Отсюда они проходят в лимфатическую систему, где вступают во взаимодействие с фагоцитами (клетками иммунной системы, поглощающими бактерии). Однако микобактерии способны быстро размножаться, и иммунная система с ними не справляется. Вредоносные палочки следуют в кровь, разносятся по организму.
Первые признаки у детей
В течение первых 2 месяцев в организме вырабатываются антитела к микобактериям. В этот период у ребенка наблюдаются такие же признаки, как при ОРЗ (незначительное повышение температуры, кашель, повышенное беспокойство). Чем он моложе, тем проявления ярче. Несмотря на недомогание, малыш остается активным.
Проба Манту на туберкулез дает положительную реакцию, которая может свидетельствовать об инфицировании. Дальнейшее развитие заболевания зависит от количества бактерий, которые находятся в организме. Если их немного, то антитела разрушают бактерии. При положительном результате пробы Манту ребенка тщательно обследуют и проводят курс лечения в специализированной больнице.
Если бактерий много, они продолжают размножаться, то примерно через полгода начинается образование так называемых туберкулезных бугорков (скопление микобактерий вокруг очагов некроза тканей). Постепенно они сливаются, образуются отдельные участки поражения тканей в легких и грудных лимфатических узлах. В некоторых случаях бугорки рассасываются самостоятельно, и развитие бактерий приостанавливается.
Но чаще всего происходит кальцинация очагов поражения, они обрастают фиброзной тканью, что приводит к образованию рубцов. Если очаг оказывается полностью изолированным, может произойти гибель бактерий. В противном случае заболевание переходит в латентную (неактивную, дремлющую) форму. Возникает так называемый «первичный туберкулез». С момента проявления положительной реакции на пробу Манту ребенок в таком случае в течение 1 года должен находиться под наблюдением врачей и проходить лечение.
Если не обратить внимания на появление симптомов туберкулеза у детей (таких как температура, кашель, снижение веса и другие), не сделать Манту, то со временем начнется активный туберкулезный процесс в различных органах (вторичный туберкулез).
Через стадию первичного инфицирования проходит большинство людей. К возрасту 1-12 лет инфицируется примерно 25-30% детей. К 14 годам этот показатель достигает уже 50%. В 30-летнем возрасте инфицировано около 70% людей.
Симптомы туберкулеза
Появляются в результате отравления организма продуктами жизнедеятельности микобактерий, а также разрушения тканей различных органов.
Интоксикация организма. Одним из первых признаков туберкулеза является потеря аппетита, снижение веса. Малыш слабеет, отстает в развитии. У него наблюдается повышенная потливость. Ладони и подошвы ног всегда влажные. Постоянно держится температура около 37.2°-37.5°. Наблюдается учащенное сердцебиение, бледность с появлением неестественного румянца на щеках, блеск глаз, лихорадочное состояние.
Симптомы поражения отдельных органов. К ним относятся:
- болезненность и припухлость лимфатических узлов;
- кашель, кровохаркание (при поражении легких);
- одышка и боли в груди (при поражении плевры);
- боли в пояснице и расстройство мочеиспускания (при поражении почек);
- боли в спине, деформация костей, ограничение движений (при заболевании позвоночника);
- тошнота, рвота, боли в области пупка (при поражении кишечника или лимфатических узлов, расположенных в брюшине).
Параспецифические реакции. Их относят к первым признакам возникновения туберкулеза у детей. Такими признаками являются конъюнктивит и воспаление век, которые сопровождаются светобоязнью и слезотечением. Возникают боли в суставах, которые легко принять за артрит. Появляются кольцеобразные красные пятна на коже кистей рук, ягодиц, голеней и других частях тела.
При скрытом течении заражение туберкулезной инфекцией можно определить только с помощью реакции Манту и анализов крови. Заподозрить наличие туберкулеза у ребенка родители могут по сочетанию следующих проявлений:
- длительно не спадающая температура не выше 38° (жаропонижающие средства не помогают);
- кашель, продолжающийся больше 2 недель;
- похудение, отсутствие аппетита, слабость, синева под глазами, неестественный румянец, блеск в глазах;
- отсутствие какой-либо реакции организма на обычные антибиотики.
Увеличиваются лимфатические узлы в различных областях тела. Постепенно из мягких и эластичных они становятся все более плотными. Острое течение туберкулеза напоминает по симптомам грипп или воспаление легких.
Диагностика
Если есть подозрение на туберкулез, необходимо обратиться к врачу для диагностики (направление дает педиатр). После выяснения основных симптомов проводится осмотр для выявления внелегочных форм, которые могли распространиться на другие органы (боль и вздутие живота, деформация костей и др.).
Для установления точного диагноза проводят такие обследования:
- Бактериологический анализ – на слизистой берут образец слизи, который окрашивают флюорисцентным веществом. Осмотр на наличие бактерий должен проводиться не позднее, чем за 24 часа после взятия анализов. Сложность взятия образцов у детей состоит в том, что они постоянно заглатывают выделения во время кашля и выдувания носа. Отрицательный тест на наличие бактерий не является 100% гарантией того, что у ребенка нет туберкулеза легких.
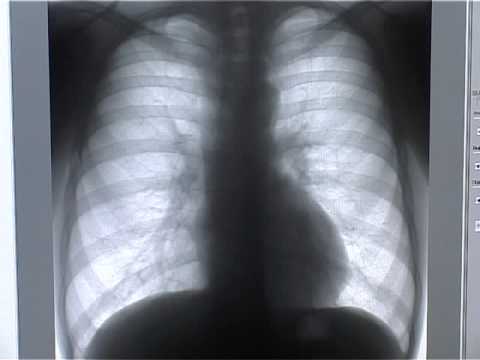
- Флюорография – использование цифрового оборудования позволяет получить снимок легких со всех сторон и с легкостью выявить наличие мокроты и затемнений. Процедура показана детям старше 15 лет – несмотря на то, что доза облучения минимальна, она все равно может нанести вред несформировавшемуся организму.
- Рентген – качественная альтернатива флюорографии, которую прописывают подросткам в случае, если диагноз легочный туберкулез уже подтвержден. Рентгенографию проводят для детальной оценки состояния легких и распространения недуга. Снимок позволяет определить очаги затемнений, деформации рисунка корней легких, наличие кольцевидной и круглой тени. В отличие от флюорографии, которая является больше способом профилактики, рентген позволяет фиксировать даже самые незначительные изменения (тени до 2 мм.);
- Бронхоскопия – наиболее точная и эффективная процедура, что проводится с помощью специального оптического прибора, который позволяет тщательно осмотреть внутреннюю поверхность дыхательных путей на наличие слизи и дефектов. Бронхоскопия болезненна и сложная в проведении детям – чтобы избежать травмирования и неприятных ощущений, используется трубка толщиной не более 3мм, а все манипуляции ведутся под общим наркозом.
-
Туберкулинодиагностика – простой диагностический тест, который можно проводить детям младше 2 лет. Ребенку вводится специальный препарат, который при контакте с микобактериями вызывает обратную реакцию организма, что проявляется спустя 6-8 часов после введения. В два-три года это практический единственный доступный способ диагностики туберкулеза.
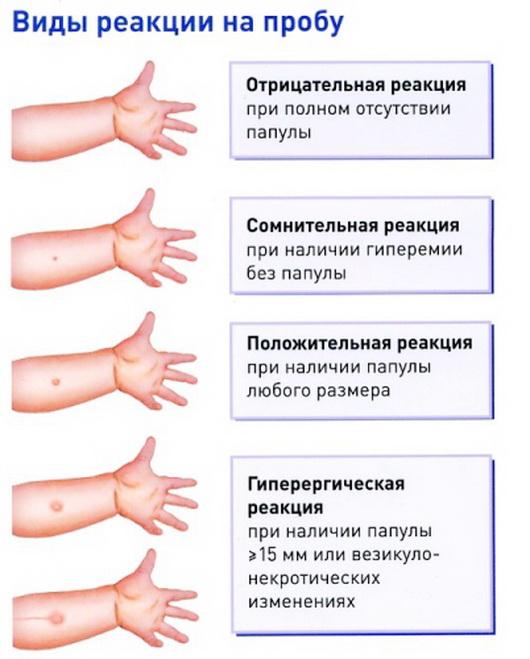
Точный диагноз врач может поставить спустя 48-72 часов, когда на месте введения препарата возникает воспалительная реакция – папулы, некроз, покраснение и гиперемия. При туберкулезе легких у детей усиливается кашель и количество выделяемой мокроты. Нормой считается папула, что в диаметре не превышает 5 мм, больший размер позволяет подозревать инфицирование.
- Общий анализ крови – выявить инфицирование поможет увеличение лейкоцитов и сдвиг нейтрофилов влево на 7-10%.
Лечение происходит так же, как и у взрослых и теми же препаратами (Изониазд, Рифампицин, Стрептомицин, Канамицин и др.), но в меньшей дозировке. Важна ступенчатость лечения, которое должно длиться минимум 1,5 года.
Очень важно соблюдать правила гигиены и придерживаться высококалорийной диеты – каждый день растущий ребенок должен потреблять достаточное количество белка животного происхождения. При нетипичном течении заболевания и осложнениях показано хирургическое вмешательство


https://youtube.com/watch?v=g89X_Hj2yP8
Особенности диагностики и лечения у детей
Инкубационный период туберкулеза достаточно длинный, чтобы имела смысл профилактическая диагностика, позволяющая выявить его до того, как появятся симптомы. Применяется:
- проба Манту — позволяет выяснить, сформировался ли у ребенка иммунитет;
- флюорография — позволяет выявить очаги в легких.
Когда инкубационный период туберкулеза закончился и диагноз поставлен, в ход идут другие методы:
- рентген — позволяет выявить очаги инфекции, составить представление о пораженных органах и создать достаточно точную картину поражения;
- общий анализ крови — позволяет определить изменения, характерные для болезни;
- исследования мокроты — позволяют не только определить наличие туберкулеза, но и выяснить, насколько палочка Коха чувствительна к конкретным медикаментам.
Если родители готовы узнавать про то, как передается туберкулез, какие для него характерны симптомы и лечение, а также заниматься поддержанием иммунитета ребенка на должном уровне, шансы на заражение уменьшаются.
Лечение и диагностику у детей осуществляет врач-фтизиатр современными схемами и препаратами с учетом формы и локализации. Самолечение не допустимо. Народная медицина используется только в качестве поддерживающей терапии.
Лучшее лечение любой болезни, особенно у детей — это профилактика
Однако, если ребенок все же заболел — аккуратность, внимание к здоровью и доверие к врачам помогут отследить болезнь на ранней стадии — и вылечить раньше, чем она приведет к серьезным последствиям
Способы диагностики
Основной метод диагностики туберкулеза — постановка туберкулиновой пробы. Данный способ позволяет выявить реакцию инфекционного или поствакцинального характера. Для выявления туберкулиновой аллергии этим методом, учитывается интенсивность реакции и сроки ее проявления. В течение года после вакцинации или ревакцинации БЦЖ врачи предполагают туберкулиновую аллергию. Если реакция усиливается со временем или положительная после отрицательных реакций, предполагается инфекционное заражение ребенка.
Очень важное значение имеет тщательно собранный анамнез заболевания с упоминанием всех возможных контактов с зараженными палочкой Коха. Наиболее точный метод определения заражения — проба Манту
Применяются методы экспресс-диагностики (ПЦР) и клинический анализ крови.
Проба Манту
Реакция на пробу Манту проверяется спустя 48–72 часа после постановки. При возникновении индурата диаметром 10 мм, подтверждается наличие в организме инфекции. Если диаметр индурата 5–10 мм — реакция расценивается, как сомнительная. Менее 5 мм – инфекция отсутствует. Детям, имеющим прививку БЦЖ, пробу Манту ставят 1 раз в 12 месяцев, непривитым – 1 раз в 6 месяцев.
Иногда возникают ложноотрицательные и ложноположительные реакции пробы Манту. При любом сомнительном результате ребенка направляют на консультацию к фтизиатру и сдачу дополнительных анализов, в том числе рентген легких.
Данный метод имеет ряд противопоказаний. Если в момент определения теста у ребенка есть воспаления на коже или обострения хронических заболеваний, пробу Манту придется отложить.
Проба Манту
Анализ крови
Клинический анализ крови малоинформативен и применяется в комплексе с другими методами. В крови заметно повышение лейкоцитов и палочкоядерных нейрофилов, что свидетельствует о наличии воспаления.
ПЦР диагностика
Молекулярно-генетическое исследование — это метод быстрого определения ДНК возбудителя туберкулеза. Посев материала помогает специальному аппарату определить наличие заражения. Положительный результат в данном случае не говорит о болезни ребенка и требует дополнительной диагностики. Ребенок может быть бактерионосителем в момент проведения ПЦР диагностики, но не болеть.
Реабилитационный период и профилактика
Основная профилактика заболевания заключается в своевременной вакцинации и ревакцинации ребенка. Это лучшие меры для предотвращения заражения, особенно у детей из группы риска (контактирующие с больными). Вспомогательные меры направлены на повышение иммунитета. Если малыш находится в близком контакте с больными людьми, необходима химиопрофилактика. Для этого детям назначают изониазид 2 раза в год по 2 месяца в течение 1-3 лет.
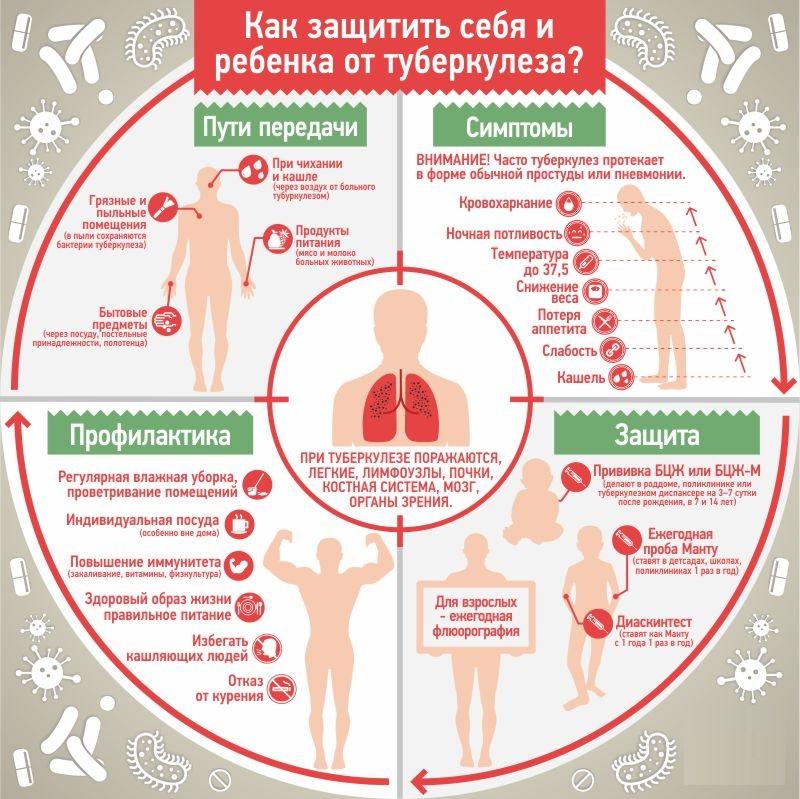
Профилактика заражения
Реабилитация включает санаторный отдых, правильное питание и максимальное ограничение стрессовых ситуаций.
Загрузка …
Туберкулез у детей: на что маме обратить внимание?
Туберкулез имеет множество масок, поскольку часто проявляет себя симптомами других болезней, да и те иногда выражены слабо. К тому же, многое зависит от органа, который поражен, а также активности инфекционного процесса вообще.
Признаки недуга наиболее четко выделены в раннем детстве, в 7-8 лет проявления недуга слабы, а в подростковом возрасте выраженность симптомов может быть разной.
Однако присутствуют некоторые общие определенные появления недуга →
- Жалобы малыша
Как правило, у ребенка нет жалоб или они незначительны.
в раннем возрасте малыш без видимой причины становится беспокойным, плаксивым, капризным, плохо спит
дошкольник быстро утомляется, раздражителен, может неадекватно реагировать на окружающих (например, немотивированная агрессия)
школьник начинает плохо учиться, становится рассеянным, у него понижается внимание и память, его может вывести из себя любая мелочь (например, сломанный карандаш).
3. Нарушения работы со стороны желудка и кишечника.
У ребенка ухудшается аппетит и нарушается пищеварение. Тревожный симптом у грудных детей — при идеальном вскармливании имеют место диспепсические расстройства (срыгивание, учащенный стул).
4. Понижение массы тела.
Происходит вследствие усиленного разрушения белков, жиров и углеводов. Кроме того, нарушается усвоение пищи в кишечнике, а затраты на энергию повышаются. Поэтому малыш худеет.
- Повышение температуры тела
На ранних этапах заболевания, а также при ограниченной форме туберкулеза у ребенка, как правило, температура тела нормальная.
При прогрессировании процесса или затяжном течении может иметь место длительный субфебрилитет — температура тела 37-37,5°С, а иногда она повышается до 38-39°С.
Повышенная температура тела при туберкулезе имеет свои особенности:
- иногда к вечеру незначительно поднимается, а в течение дня может значительно как повышаться, так и понижаться (на 1-2 градуса);
- в некоторых случаях температура тела в вечерние часы — не более 37°С, а в утренние падает до 36,0-36,2°С;
- температура тела может быть различной в разные дни, повышаясь в необычное время;
- носит длительный характер;
- обычно хорошо переносится.
6. Поражение органов дыхания
Кашель — не ведущий симптом детского туберкулеза, поэтому вначале заболевания либо он отсутствует, либо не выражен.
Однако если он присутствует, то:
- у детей младшего возраста он носит битональный характер (имеет два тона: основной — низкий, дополнительный — высокий)
- у дошкольников и школьников — сухой или коклюшеподобный (приступообразный спазматический)
- у подростков он сухой или с отделением небольшого количества мокроты
- длительный (более трех недель), усиливающийся в ночные часы.
Мокрота
Практически не выделяется, а если она имеется, то скудная и, как правило, дети её проглатывают.
Кровохаркание
Встречается редко — в основном у подростков.
Одышка (затрудненное дыхание)
На ранних этапах заболевания отсутствует. Однако при прогрессировании недуга, а также развитии осложнений (плеврит, милиарный туберкулез и другие) появляется.
Боли в грудной клетке
Как правило, они небольшие, непостоянные, усиливающиеся при глубоком дыхании.
Повышенная потливость
В силу физиологических особенностей работы потовых желез здоровые дети практически не потеют. Тогда как при туберкулезе выделения из потовых желез усиливаются: у малыша постоянно мокрая спинка и ладошки. Потливость особенно выражена в ночные часы.
Увеличение лимфатических узлов
Характерно для туберкулеза. Первыми увеличиваются лимфоузлы (ЛУ), которые находятся у корней легких. От их величины зависит выраженность кашля.
Далее могут увеличиться ЛУ над ключицами, шеей, подмышками или другие группы. При этом лимфоузлы становятся мягкими и безболезненными.
Конечно, это не все симптомы коварного недуга, его проявления во многом зависят от поражения того или иного органа (кишечника, костей и так далее). Но наиболее часто у детей наблюдаются именно эти признаки. К тому же, помните, что нередко симптомы туберкулеза могут напоминать ОРВИ или бронхит.
На заметку.
В силу особенностей иммунной системы у детей раннего возраста (до двух-трех лет) туберкулез протекает особенно тяжело, быстро приводя к развитию осложнений:
- туберкулезный сепсис (попадание в кровь МБТ)
- милиарный туберкулез (образуются туберкулезные бугорки практически во всех органах)
- плеврит (воспаление оболочки, покрывающей легкие)
- туберкулезный менингит (воспаление оболочек головного и спинного мозга) и другие.
Диагностические мероприятия
Чем раньше будут осуществлены первые обследования, тем скорее наступит абсолютное выздоровление и ребенок сумеет сохранить 100% жизнедеятельность. Диагностика должна включать в себя поэтапное соблюдение следующих рекомендаций:
- требуется изучение истории болезни, которое позволит идентифицировать генетическую предрасположенность к заболеваниям респираторной системы;
- физикальный осмотр, выявляющий особенности и изменения в строении грудной клетки, а также характер грудных хрипов и того, каков кашель у детей до 15-16 возраста, присутствует ли палочка;
- осуществление инструментального обследования – УЗИ, флюорографии, рентгена, которые позволят выявить не только область затемнения, но и динамику распространения процесса.
Для того чтобы диагностическое обследование и профилактика оказались полноценными, необходима специальная проба. Она включает в себя исследование мокроты, мочи, крови для определения вируса и других нюансов развития туберкулезного процесса.
Необходимо отметить, что при малой информативности или усугублении симптоматики, может потребоваться повторное осуществление диагностики, а также применение дополнительных методик обследования. К ним относятся такие мероприятия, как КТ, МРТ, которые нежелательно применять для детей младше 5-6. Однако в крайних случаях это допустимо, например, когда туберкулезная патология легких развивается очень быстро. О том, что еще следует знать о диагностике заболевания и том, когда осуществляется проба, далее.
Диагностика туберкулеза у детей

С развитием науки и медицины появились множество способов диагностики туберкулеза.
Самые эффективные из них:
- Проба манту. Для такого способа диагностики обследуемому вводят инъекцию туберкулина, которая содержит небольшое количество штамма заболевания. По реакции организма врач определяет, способен ли иммунитет пациента сопротивляться туберкулезу. Проводится проба манту ежегодно. Хорошим аналогом такой туберкулиновой пробы считается диаскинтест.
- Флюорографическое исследование. С помощью специального излучения оборудование показывает многослойное изображение легких.
- Рентгеновское исследование. В случае положительных результатов, перечисленных выше методов исследования, назначают рентгенографию. Такая диагностика нужна для подтверждения диагноза и определения формы болезни.
- Бактериологическое исследование. С помощью специального оборудования исследуется мокрота пациента. В нашей стране такая диагностика не особо популярна, в отличие от Европы.
- Бронхоскопия. Такая процедура отличается сложностью проведения, но она дает очень точные результаты, поэтому используют ее в основном из-за смутных результатов остальных методов диагностики.
Чтобы точно определить наличие заболевания и его форму, необходимо пройти через несколько методов диагностики заболевания.
Диагностика туберкулеза легких

Именно диагностика является наиважнейшим шагом к выздоровлению.
Если вовремя выявить туберкулез, будет возможным в скором порядке избавиться от болезни.
К тому же организм будет менее поврежден болезнью.
Микробиологическая диагностика проводится двумя способами:
- микроскопия мазка мокроты;
- бактериологическое исследование мокроты.
Микробиологический метод имеет большое значение. Он эффективен для выявления туберкулеза на ранней стадии. Благодаря микробиологическому методу получается подтвердить диагноз.
Качественно и эффективно удается наблюдать за изменениями в самочувствии больного, убедиться в правильности подобранного лечения. Помогает выявить насколько заразно заболевание.
Часто пациентам, кашель которых не прекращается более трех недель, предлагают сдать мокроту на анализ.
Это делается для того, чтобы подтвердить или опровергнуть подозрение на туберкулез.
Если опасения подтвердились, то выявляют насколько опасна форма болезни.
Также этот анализ является безопасным, менее сложным и более доступным.
Собирать мокроту для диагностики необходимо следуя ряду правил. Эти правила несложны в выполнении.
Крайне важно понимать, что собирать необходимо именно мокроту, а не слюну. Ведь из нее невозможно будет что-то выявить
Собираются обычно целых три порции мокроты, при этом собирается она два дня
Ведь из нее невозможно будет что-то выявить. Собираются обычно целых три порции мокроты, при этом собирается она два дня.
Необязательно делать это самостоятельно. Можно обратиться в медицинское учреждение, сбор мокроты будет произведен в предназначенной для этого палате.
Если нет возможности идти в больницу, собрать ее можно будет и дома.
Для этого необходимо выйти на воздух, людей вокруг быть не должно. Сразу после сбора мокрота относится в медицинское учреждение.
Перед тем как сдавать мокроту нужно прополоскать ротовую полость водой. Это необходимо, чтобы очистить рот от остатков еды.
После больной должен пару раз набрать воздух в легкие и задержать дыхание, потом сделать контрольный вдох и посильнее выдохнуть.
Так, чтобы хорошо откашляться. Появившуюся мокроту выплюнуть в емкость.
Саму емкость хорошо закрыть, а после этого помыть руки с дезинфицирующим средством.

Рентгенологическое исследование – это еще один из диагностических методов. Обычно используют рентген грудной клетки.
Это помогает выявить наличие туберкулеза, так как он чаще проявляется в поражении легких.
Этот метод не может быть надежным без учета других анализов. Помогает уточнить свойства и качество поражения организма болезнью.
Туберкулинодиагностика, она же внутрикожная проба Манту – это способ, позволяющий выявить наличие туберкулеза.
Проба Манту необходима для того, чтобы выявить наличие заражения палочкой Коха у пациента. Делать ли её — каждый решать сам.
Если выявляют заражение палочкой Коха, то начинают более серьезное обследование, чтобы подтвердить наличие туберкулеза.
С помощью пробы Манту диагностируют туберкулез у людей больных ВИЧ или СПИДом.
Реакцию можно будет оценить через 2 или 3 дня. После этого можно будет составлять дальнейший план действий и лечения.









