Эпидемический сыпной тиф
Содержание:
Профилактические меры
Большое значение в профилактике тифозных заболеваний имеют ранняя диагностика и своевременная изоляция больных. После госпитализации пациента в очагах инфекции проводят дезинфекцию (или дезинсекцию). Санобработкой занимаются бригады специалистов дезстанции.
Людей, которые общались с больным, в течение 3 недель с момента контакта ежедневно осматривает участковый врач. Специалист оценивает общее состояние, проводит осмотры кожи, слизистых и измеряет температуру. Контактные лица с признаками заболевания немедленно госпитализируются.
Люди, общавшиеся с больным СТ или ВТ, обследуются на педикулез. При выявлении платяных вшей противопедикулезная обработка проводится в санитарных пропускниках.
Для профилактики брюшного тифа рекомендуется соблюдать следующие правила:
- употреблять только кипяченую или бутилированную воду;
- тщательно мыть руки после посещения общественных мест и перед едой;
- не нарушать условия и сроки хранения продуктов;
- не есть немытые овощи и фрукты.
Людям, выезжающим в страны с высоким уровнем заболеваемости по брюшному тифу, рекомендуется вакцинироваться.
В настоящее время существует два вида противобрюшнотифозной вакцины:
- Vi-полисахаридная (вианвак, тифим ви) — вводится в виде инъекций — подкожно или внутримышечно, укол делается однократно, иммунитет к БТ развивается через 7 дней, для поддержания иммунитета прививку необходимо повторять через каждые три года, вакцина может применяться у взрослых и детей старше двух лет;
- Ту21а — пероральная вакцина — вводится через рот в виде капсул (для пациентов старше 5 лет) или суспензии (для детей от 2 до 5 лет), на курс рекомендуются 3 дозы вакцины, которые нужно принимать через день, иммунитет формируется через 7 дней после принятия последней дозы, лицам, постоянно проживающим в опасных регионах, вакцинацию рекомендуется повторять через каждые 3 года, а путешественникам — каждый год.
Вакцины против брюшного тифа можно вводить одновременно с другими препаратами, предназначенными для выезжающих в развивающиеся страны (например, с вакцинами против желтой лихорадки и гепатита А).
Профилактика вшивых СТ и ВТ сводится к борьбе со вшами и избеганию контактов с завшивленными больными.
Профилактика клещевого ВТ должна быть направлена на уничтожение клещей в природных очагах инфекций. Массово клещей уничтожают с помощью акарицидов. Для индивидуальной защиты можно использовать репелленты.
Основные возбудители сыпного тифа
Заболевание способно быстро распространяться среди людей. Возбудителем заболевания являются бактерии риккетсии Провачека. Они выдерживают высокие температуры. Гибель начинается при повышении температуры до 50 ᵒС. Сыпной тип подразделяется на 2 вида.
Эпидемический тиф:
- Возникает у человека при укусах блох, которые насосались крысиной крови;
- Эпидемии характерны для теплых стран;
- Переносчиками заболевания являются платяные и головные вши.
Насосавшись крови заболевшего человека, они становятся источниками заражения. В кишечнике насекомых происходит увеличение риккетсий. Здоровый человек заражается при укусе и попадании в ранку экскрементов вшей.
Возбудитель имеет отличительную черту, даже в высушенном состоянии он выживает. Это способствует проникновению вируса в организм через одежду и постельное белье. Губительными действиями для бактерий является дезинфицирование хлором, формалином, кислотами и щелочами.
Симптоматика
Сыпной тиф — заболевание, имеющее три клинические стадии: начальную, разгара и реконвалесценции. Появлению симптомов всегда предшествует инкубация, которая начинается с момента заражения и длится примерно две недели.
Начальная стадия проявляется признаками интоксикационного синдрома, которые возникают внезапно. К ним относятся:
- Лихорадка,
- Цефалгия,
- Ломота в мышцах,
- Бессонница,
- Упадок сил,
- Слабость,
- Легкое познабливание,
- Потливость,
- Жажда,
- Потеря аппетита.
 Температура поднимает до фебрильных значений и держится несколько дней. Возможно ее кратковременное снижение. При этом состояние больных остается тяжелым. Когда лихорадка возобновляется, интоксикация нарастает. Присоединяется рвота, головокружение, гиперестезии, обложенность языка. Сознание становится сумеречным, кожа лица и шеи гиперемированной, сухой, горячей и отечной, склеры инъецированными. Возникают точечные кровоизлияния в конъюнктиву, небо, глотку. «Красные глаза на красном лице» и пятна Киари–Авцына являются характерными признаками сыпного тифа. В дальнейшем у больных развивается умеренная гепатоспленомегалия.
Температура поднимает до фебрильных значений и держится несколько дней. Возможно ее кратковременное снижение. При этом состояние больных остается тяжелым. Когда лихорадка возобновляется, интоксикация нарастает. Присоединяется рвота, головокружение, гиперестезии, обложенность языка. Сознание становится сумеречным, кожа лица и шеи гиперемированной, сухой, горячей и отечной, склеры инъецированными. Возникают точечные кровоизлияния в конъюнктиву, небо, глотку. «Красные глаза на красном лице» и пятна Киари–Авцына являются характерными признаками сыпного тифа. В дальнейшем у больных развивается умеренная гепатоспленомегалия.
Разгар болезни проявляется:
- Обострением восприятия,
- Раздражением и беспокойством,
- Заторможенностью сознания или эйфорией,
- Пространственно-временной дезориентацией,
- Бессвязной речью,
- Гипотензией и тахикардией,
- Одышкой,
- Приглушением тонов сердца,
- Густой и зудящей розеолезно-петехиальной сыпью на туловище и конечностях,
- Своеобразной оранжевой окраской кожи ладоней и стоп – каротиновой ксантохромией,
- Геморрагиями на теле после щипка,
- Постоянной или ремиттирующей лихорадкой,
- Интенсивной и пульсирующей головной болью,
- Синюшностью губ, кончика носа, ушей,
- Коричневым налетом на языке,
- Гепатолиенальным синдромом,
- Запорами и вздутием живота,
- Поясничной болью,
- Олигурией,
- Отсутствием рефлекса к мочеиспусканию,
- Тремором языка,
- Нарушением речи и мимики,
- Анизокорией, нистагмом, дисфагией, ослаблением зрачковых реакций,
- Менингеальными знаками.
Сыпь — основной клинический признак патологии, обуславливающий ее название. Она появляется на 4–6 день заболевания и свидетельствует о наступлении разгара процесса. Экзантема при сыпном тифе является петехиально-розеолезной. Розеолы — это пятна небольшого размера красного цвета, имеющие нечеткий контур и исчезающие при надавливании. Петехие — мелкие, практически точечные, геморрагии, располагающиеся на розеолах или на чистой коже. Обильная сыпь появляется на туловище и конечностях. Ее элементы постепенно покрывают кожу груди, спины, ягодиц, бедер, голеней. Лицо, ладони и стопы всегда остаются чистыми. Когда наступает выздоровление, первыми исчезают розеолы. Петехии постепенно изменяют свою окраску и исчезают более медленно.

фото: розеолезно-петехиальная экзантема

фото: поражение кожи от укуса клеща
Особенностью инфекционных агентов как при клещевом, так и при эпидемическом сыпном тифе, является тропность к эндотелию кровеносных сосудов. При их разрушении развивается тромбогеморрагический синдром, проявляющийся не только геморрагической сыпью, но и более крупными кровоизлияниями и кровотечениями. В тяжелых случаях развивается тифозный статус, характеризующийся психомоторным возбуждением, говорливостью, нарушением памяти, расстройствами сна и сознания, галлюцинациями, бредом, забытьем.
С 10-12 дня болезни температура нормализуется, симптомы интоксикации проходят. Наступает завершающая стадия болезни — реконвалесценция. У пациентов появляется интерес к происходящим событиям, улучшается сон и аппетит, нормализуется мочеотделение, приходят в норму размеры печени и селезенки. После выздоровления в течение месяца могут сохраняться некоторые симптомы – слабость, апатия, адинамия, сердечно-сосудистая дисфункция, эмоциональная лабильность, мнестические расстройства.
У детей сыпной тиф протекает намного легче, а выздоровление наступает быстрее. Признаки интоксикации обычно сочетаются с катаральными и диспепсическими проявлениями. Характерная для болезни сыпь у детей может отсутствовать. Сыпной тиф у них протекает в легкой или средне тяжелой форме и никогда не осложняется опасными для жизни процессами. Летальность при этом почти не регистрируется.
Анализы и диагностика
В процессе диагностики тифа применяют общеклинические методы исследования. Проводятся общие анализы мочи и крови, биохимические методы исследования, анализ спинномозговой жидкости. При необходимости проводят электрокардиограмму, ультразвуковое исследование, рентген легких.
Для специфической диагностики применяются серологические методы исследования. Анализ на тиф проводится бактериологическим методом с посевом крови, фекалий, мочи на питательные среды.
Следует учитывать и тот факт, что работникам определенных сфер анализ крови на брюшной тиф для санкнижки проводится в обязательном порядке. Для проведения анализов для санкнижки нужно обратиться в поликлинику по месту жительства.
Перед тем, как сдавать такой анализ, нельзя принимать никаких лекарств в течение 3 дней либо следует проинформировать врача о принятых препаратах. Кровь лучше сдавать натощак, легко поужинав вечером перед анализом. Хотя бы два дня перед анализом не следует потреблять алкоголь. Утром перед сдачей крови нельзя курить.
Что касается того, как берут анализ на брюшной тиф, то при подозрении на заболевание его проводят сразу же, так как через несколько дней после лечения заболевания возбудитель будет уже сложно выделить. При подозрении на брюшной тиф могут проводить такие типы анализов:
- Общий анализ — кровь при установлении диагноза исследуют прежде всего. С помощью общего анализа можно косвенно установить бактериальное поражение (об этом свидетельствует лейкопения и повышенная СОЭ).
- Биохимический анализ крови – в процессе этого исследования определяют наличие белков и их концентрацию.
- Серологическое обследование – в процессе такого исследования определяются антигены к сальмонелле, если со времени заражения прошло 4-5 дней. При брюшном тифе определяются О-, Vi- и Н-антигены. Для серологического исследования используется реакция Видаля.
- Бактериальный посев — на питательной основе выращивается бактериальная культура. Однако это длительный процесс – микрофлора растет примерно 5 дней. Но результаты позволяют определить тип бактерии и подобрать самые эффективнее антибиотики для борьбы с ней.
- Реакция иммунной флуоресценции – с ее помощью можно выявить брюшной тиф на самой ранней стадии. Для проведения этого исследования в биоматериал добавляют антитела, помеченные флуоресцентными веществами. При наличии антигенов возбудителя можно увидеть свечение под микроскопом.
- Иммуноферментный анализ – позволяет определить антитела и антигены.
Возбудитель сыпного тифа
Сыпной тиф вызывают специфические возбудители в виде мелких грамотрицательных бактерий Rickettsia prowazeki, которые не отличается подвижностью и неспособны образовывать споры и капсулы. Особенностью риккетсий является полимофризм их морфологии. Так, сыпной тиф вызывают риккетсии в виде кокков или палочек, однако, независимо от формы и размеров, все возбудители сыпного тифа являются патогенными в отношении человека.
Для идентификации возбудителя сыпного тифа в лабораторных условиях применяется окрашивание по Романовскому-Гимзы или серебрение по Морозову. Для культивации возбудителя сыпного тифа следует применять сложные питательные среды, куриные эмбрионы, лёгкие белых мышей. Размножение риккетсий осуществляется только в толще цитоплазмы инфицированных клеток.
Сыпной тиф передается риккетсиями, которые в своем антигенном составе содержат соматический термостабильный и типоспецифический термолабильный антигены, а также гемолизин и эндотоксин. Переносчики сыпного тифа в виде инфицированных вшей, длительное время содержат и выделяют с испражнениями риккетсии, жизнедеятельность и патогенность которых может сохраняться более трех месяцев. Губительными для риккетсий состояниями является воздействие повышенных температур более 56°С, обработка зараженных поверхностей хлорамином, формалином, лизолом, кислотами, щелочами в обычных концентрациях. Источник сыпного тифа относится ко второй группе патогенности.
Источник сыпного тифа и резервуар возбудителей представлен пациентами, страдающими данной инфекционной патологией в активном периоде, продолжительность которого сохраняется до 21 суток. Сыпной тиф передается от источника к здоровому человеку в последние дни инкубационного периода, весь период клинической картины, а также семь суток после нормализации температуры тела.
Эпидемический сыпной тиф отличается трансмиссивным механизмом передачи возбудителя, в роли переносчика которого выступают инфицированные платяные и головные вши. Заражение переносчика сыпного тифа происходит при кровососании пациента, страдающего сыпном тифом, причем заразность такой вши сохраняется не менее пяти суток. В этот период в слизистой оболочке кишечника вши происходит активное размножении риккетсий и их накопление. Инфицирование здорового человека осуществляется при втирании фекалий инфицированной вши в кожу в месте укуса, а также при вдыхании фекалий, содержащих риккетсии в дыхательный тракт.
Среди людей наблюдается высокая восприимчивость к развитию данной патологии, поэтому эпидемии сыпного тифа, как правило, носят крупномасштабный характер. При наблюдении за пациентами, перенесшими в анамнезе сыпной тиф, следует учитывать, что, несмотря на напряженный постинфекционный иммунитет, у этой категории лиц возможно развитие рецидива в виде болезни Брилла-Цинссера.
Эндемический сыпной тиф, в отличие от других риккетсиозов, не сопровождается развитием истинных эндемических очагов. Благоприятными условиями для быстрого распространения сыпного тифа являются неудовлетворительные санитарно-гигиенические условия проживания людей. Если рассматривать категорию повышенного риска по развитию сыпного тифа, то в нее следует отнести лиц без определённого места жительства, работников сервисных служб, контактирующих с большим количеством людей. Инфекционисты отмечают некоторую склонность к сезонному течению сыпного тифа, так как максимальный уровень заболеваемости приходится на раннюю весну. Для сыпного тифа также характерно внутрибольничное распространение, при условии несоблюдения профилактических противопедикуллезных мероприятий в лечебных учреждениях.
Химия, победившая тиф
Люди Гиммлера ещё не знали, что помимо «польской лавочки» у Вайгля имелась «еврейская». Аковцы умудрялись под видом забора проб крови для опытов провозить вакцину в Варшавское гетто, а периодически даже в Освенцим. Немцы хотели выморить варшавских евреев сыпняком, но эпидемия «сама собой» остановилась.
Вайгль уехал только в 44-м, когда ко Львову опять подступила Красная армия. Он перебрался в Краков и доживал свой век в Польше. Нобелевская премия ему так и не досталась. Товарищ Сталин категорически возражал против получения учёными СССР и «стран народной демократии» любых наград, не исходящих от начальства.
Нобелевский комитет забаллотировал Вайгля, чтобы не создавать ему проблем. В 1948 году Нобелевскую премию за победу над сыпняком получил швейцарец Пауль Мюллер, создатель ДДТ. Химия в самом деле одолела тиф: нет вшей – нет и болезни.
От польского правительства Вайглю сначала доставалось как коллаборационисту-неполяку, потом – во времена Хрущёва – его стали награждать. Командорского креста Ордена Возрождения Польши он был удостоен уже посмертно. Последняя награда была присуждена Вайглю спустя 46 лет после кончины: в 2003 году израильский институт «Яд ва-Шем» присвоил ему звание Праведника мира. Такой чести удостаиваются не-евреи, которые во время Второй мировой с риском для жизни спасали обреченных на геноцид.
Михаил Шифрин
Диагностика брюшного тифа
Основными симптомами, наличие которых вызывает подозрение на брюшной тиф, являются:
- повышенная температура;
- изменения языка – его увеличение, сухость и покрытие по центру налетом;
- появление красноватой сыпи на теле;
- диспепсические расстройства;
- проявления интоксикационного синдрома.
Анализы на брюшной тиф
К анализам, которые назначаются при диагностике брюшного тифа, относятся:
- общеклинические анализы;
- бактериологические анализы (посевы);
- серологические анализы.
антигенов
|
|
|
|
Общеклинические анализы |
|
|
Бактериологические анализы |
|
|
Серологические анализы |
|
Общеклинические анализы при брюшном тифеВозможными изменениями клинического анализа крови при брюшном тифе являются:
- умеренное повышение лейкоцитов (белых клеток крови);
- лейкопения (уменьшение числа лейкоцитов);
- отсутствие эозинофилов (подвида лейкоцитов);
- умеренное повышение числа лимфоцитов (подвида безъядерных лейкоцитов);
- умеренное ускорение оседания эритроцитов.
Возможными изменениями в общем анализе мочи при брюшном тифе являются:
- присутствие белка;
- высокий уровень эритроцитов (красных клеток крови);
- высокий уровень цилиндров.
Посевы при брюшном тифе
К биологическим жидкостям, которые используют для посева при брюшном тифе, относятся:
- кровь;
- моча;
- каловые массы;
- содержимое двенадцатиперстной кишки (желчь);
- грудное молоко.
Посев кровиглюкозыПосев мочиПосев каловых масс
Серологическое обследование на брюшной тиф
антителаОсновными антигенами, которые обнаруживаются в крови больного при брюшном тифе, являются:
- О-антиген;
- Н-антиген;
- Vi-антиген.
иммунитетаК реакциям серологического обследования на брюшной тиф относятся:
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Реакция Видаля при брюшном тифе
Этапами реакции Видаля являются:
- наполнение ряда пробирок по 1 миллилитру физиологического раствора;
- добавление 1 миллилитра сыворотки в первую пробирку и получение разведения 1 к 50;
- отсос пипеткой из первой пробирки 1 миллилитра и добавление его во вторую пробирку – получается разведение 1 к 100;
- повтор манипуляций до получения растворов в соотношении 1 к 800;
- добавление специального диагностикума в каждую пробирку;
- двухчасовая инкубация при 37 градусов Цельсия;
- последующее содержание пробирок при комнатной температуре в течение суток.
Реакция непрямой гемагглютинацииРеакции флюоресцирующих антител
Причины возникновения
Непосредственным возбудителем обоих видов сыпного тифа являются риккетсии Провачека, которые являются нечто средним между вирусами и бактериями. Эти возбудители довольно устойчивы к сохранению жизнеспособности при высоких температурах, но нагрев до 50 градусов вызывает их гибель.
Основными причинами, по которым может локализоваться заболевание у человека, является непосредственный контакт с переносчиками вируса. Этими переносчиками выступают вши, которые отличаются характерными свойствами. Платяная вошь сохраняет свою жизнедеятельность в одежде и белье. Заражается эта вошь посредством сосания крови животного, зараженного сыпным тифом.
После того как вошь попала на тело больного, она стает также заразной уже на 5–6 день. Заболевание передается посредством контакта с заболевшим паразитом, который особенно опасен на 2–3 день инкубационного периода.
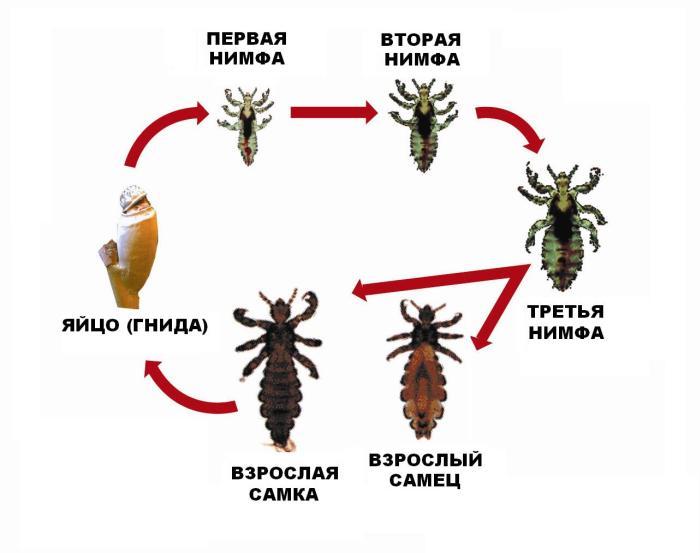
 Переносчики сыпного тифа
Переносчики сыпного тифа
Гораздо меньшая вероятность заражения сыпным тифом присутствует у головной вши, но все же оно не исключается полностью. К тому же учеными было доказано, что головная вошь также имеет способность к заражению, но обладает гораздо меньшими свойствами поражения человеческого организма. Доказано только то, что лобковая вошь вовсе не является переносчиком недуга.
Заражение вши протекает не сразу, первоначально риккетсия с кровью поступает в кишечник паразита, после чего происходит накопление и размножение риккетсии. В итоге происходит закупоривание кишечника вирусами, и вошь становится полноценным переносчиком сыпного тифа.
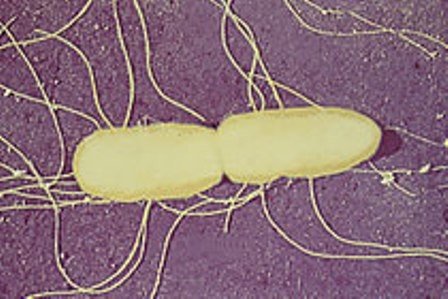 Возбудитель сыпного тифа
Возбудитель сыпного тифа
Длительность к жизнеспособности у зараженной вши кратковременная и занимает около 3 недель, после чего закупоривание кишечника приводит к ее самоликвидации. Когда вошь попадает на тело, она еще не опасна, а уже после присасывания происходит дефекация. При сосании крови происходит активное выделение слизи этого паразита, которая собственно и вызывает зуд. Эта слизь, попадая в организм, и является источником заражения организма заболеванием «сыпной тиф».
Не исключается вероятность заражения организма с помощью фекалий вшей, которые попадают посредством дыхательных путей. При этом попавшие фекалии оседают на слизистой оболочке дыхательных путей, где и происходит их локализация в организме.
Высокая вероятность заражения сыпным тифом присутствует во время нарушения гигиенических условий жизни (войны, голод и прочие социальные потрясения).
Нередко провоцирование заболевания возникает в случае активизации риккетсии, сохранившейся после неполного излечения тифа.
Повторное проявление недуга носит название «болезнь Брилля», основанная на тех же симптомах, только причиной ее возникновения является снижение иммунитета, но об этом подробнее описано ниже.
Симптомы и признаки сыпного тифа
Средняя продолжительность периода инкубации при сыпном тифе составляет две недели, однако, в некоторых ситуациях может наблюдаться более короткий инкубационный период. Клиника сыпного тифа развивается стадийно, и в каждом клиническом периоде отмечается превалирование тех или иных симптомов.
Начальный клинический период сыпного тифа длится около пяти суток и заканчивается появлением экзантемы. Установить достоверный диагноз на этом этапе клинической картины сыпного тифа крайне сложно, однако, ранняя диагностика значительно улучшает прогнозы на выздоровление.
При сыпном тифе отмечается молниеносное острое начало клинических проявлений, хотя у части пациентов может наблюдаться короткий продромальный период, проявляющийся чувством разбитости, ухудшением ночного сна, психоэмоциональной нестабильностью, тяжестью в голове. В первые сутки заболевания у человека отмечается резкий подъем температуры, показатели которой превышают 40ᵒС. Лихорадка у пациента сопровождается появлением диффузной головной боли, миалгией. Продолжительность фебрильной лихорадки при сыпном тифе составляет в среднем пять суток, после чего отмечается кратковременное снижение показателей, при котором у больного отсутствуют признаки улучшения самочувствия. Лихорадка при сыпном тифе практически всегда носит волнообразный характер и никогда не сопровождается развитием озноба, что принципиально отличает ее от лихорадочных состояний при других инфекционных патологиях.
Негативное влияние сыпнотифозной интоксикации на структуры центральной нервной системы пациента заключается в появлении эйфории, чрезмерной возбудимости, различной степени нарушения сознания. При осмотре пациента, страдающего сыпным тифом в начальном периоде клинической картины, отмечается гиперемия верхней половины туловища и особенно лица, отечность мягких тканей на лице, амимичность, выраженная инъецированность склер, гиперемия конъюнктивы симметричного характера. Кожные покровы отличаются чрезмерной сухостью.
Патогномоничным клиническим признаком в начальном периоде клинической картины сыпного тифа является обнаружение точечных кровоизлияний на мягком нёбе и слизистых оболочках задней стенки глотки. В отношении влияния сыпного тифа на деятельность сердечно-сосудистой системы следует отметить, отмечается четкая тенденция к артериальной гипотензии.
Периодом разгара при сыпном тифе именуется появление специфической экзантемы, которая чаще всего развивается на пятые сутки заболевания. В период разгара у пациента может длительное время сохраняться лихорадочная реакция, а также нарастают проявления интоксикационного симптомокомплекса. Сыпь при сыпном тифе носит обильный розеолёзно-петехиальный характер, и развитие ее происходит одномоментно. Преимущественной локализацией экзантемы при сыпном тифе является боковые поверхности туловища и внутренние поверхности конечностей. Лицо, ладони и подошвы стоп при сыпном тифе не поражаются.
Патогномоничным объективным признаком сыпного тифа является обнаружение чрезмерной сухости языка и наличия тёмно-коричневого налёта на его поверхности, формирование которого обусловлено геморрагическим диапедезом. В 80% случаев сыпной тиф сопровождается развитием гепатолиенального синдрома. Постепенно у пациента появляются признаки нарастающей олигурии с развитием парадоксального мочеизнурения.
В структуре клинических симптомов, имеющих место в периоде разгара сыпного тифа, на первом месте находится, так называемая бульбарная симптоматика, отличающаяся тяжелым течением. Первичными бульбарными неврологическими нарушениями является появление тремора и девиации языка, дизартрии, амимии, сглаженность носогубных складок. Кроме того, постепенно прогрессирует нарушение глотания, нистагм, анизокория и ослабление зрачковых реакций.
Тяжёлое течение сыпного тифа проявляется развитием, так называемого, тифозного статуса и наблюдается в 10% случаев. Характерными клиническими маркерами тифозного статуса является развитие психических нарушений в виде психомоторного возбуждения, говорливости, прогрессирующей бессонницы, дезориентации больных, появлении галлюцинаций.
Началом реконвалесцентного периода считается нормализация температуры тела, исчезновения интоксикационных симптомов, купирование экзантемы, нормализация размеров печение и селезёнки. В периоде реконвалесценции после перенесенного сыпного тифа у пациента может длительное время наблюдаться астенический синдром в виде слабости и апатии, бледности кожи, функциональной лабильности сердечно-сосудистой системы, снижения памяти.
Лечение тифа
При лечении любого типа тифа важно правильно установить диагноз и придерживаться той схемы терапии, которую назначил врач. Больные тифом должны лечиться стационарно, под контролем врача
Практикуется комплексное лечение, с применением лекарственных средств, соблюдением режима и диеты.
Доктора
специализация: Инфекционист
Волчецкий Алексей Леонидович
4 отзываЗаписаться
Подобрать врача и записаться на прием
Лекарства
Левомицетин
Ципрофлоксацин
Пефлоксацин
Офлоксацин
Цефтриаксон
Доксициклин
Преднизолон
Метилурацил
Пентоксил
Лечение брюшного тифа с помощью медикаментозных препаратов должно начинаться немедленно после подтверждения диагноза. Брюшной тиф лечат с помощью антибактериальных препаратов. Прием антибиотиков нужно проводить до 10 дня нормализации температуры тела.
На протяжении длительного времени препаратом выбора для лечения таких больных являлся Левомицетин (хлорамфеникол).
Однако в настоящее время для лечения пациентов с тифопаратифозными заболеваниями широко используются фторхинолоны. Больным назначают препараты Ципрофлоксацин, Пефлоксацин, Офлоксацин. Препаратами резерва считаются цефалоспорины третьего поколения, в частности, Цефтриаксон.
При тяжелом течении тифа проводят комбинированное лечение двумя и больше типами антибиотиков.
Кроме антибиотиков практикуется также прием энтеросорбентов с целью дезинтоксикации. Применяют активированный уголь, Энтеродез и др
Для дезинтоксикации также важно обильное питье (до 3 л в сутки).
Если состояние у пациента среднетяжелое, ему назначают парентеральное введение изотонических глюкозосолевых растворов. Применяют раствор глюкозы, Квартасоль, Лактасоль, Ацесоль, раствор альбумина 5-10
При нарастающих признаках интоксикации пациентам назначают Преднизолон.
Также проводится прием стимуляторов лейкопоэза и репаративных процессов – назначают препараты Метилурацил, Пентоксил.
В случае сильного возбуждения могут назначать Ноксирон, Седуксен, Аминазин, при бессоннице — микстуру Бехтерева.
Для компенсации нарушений пищеварения применяют ферменты и ферментные комплексы — Фестал, Панкреатин, Пепсин.
Может рекомендоваться применение настоек элеутерококка, лимонника китайского, корня женьшеня.
Лечение сыпного тифа проводится антибиотиками тетрациклиновой группы (Доксициклин)
Если они неэффективны, может применяться Левомицетин. При обострениях применяются дополнительные препараты.
Пациентам, у которых диагностирован сыпной тиф, рекомендуется прием витаминов (Р-витаминные препараты, аскорбиновая кислота).
Чтобы предупредить тромбоэмболические осложнения, назначают антикоагулянты (Гепарин).
Симптоматическое лечение зависит от того, какие именно симптомы преобладают.
Лечение возвратного тифа предполагает применение Пенициллина и тетрациклинов (Тетрациклин, Окситетрациклин) и мышьяковистых препаратов (Новарсенол).
При необходимости больным, у которых диагностирован возвратный тиф, назначают прием сердечнососудистых средств, жаропонижающих препаратов, транквилизаторов и др.
Процедуры и операции
В острый период очень важно соблюдать постельный режим, придерживаться диеты. Следует обязательно соблюдать питьевой режим, потребляя много жидкости в период лихорадки
Следует обязательно соблюдать питьевой режим, потребляя много жидкости в период лихорадки.
При сильных головных болях и жаре можно делать холодные компрессы на лоб.
Патогенез
После
проникновения риккетсий в организм
человека бактерии попадают в кровоток,
где их небольшое число гибнет под
действием бактерицидных факторов, а
основная масса риккетсий по лимфатическим
путям попадает в регионарные лимфатические
узлы. В эпителиальных клетках лимфатических
узлов, по некоторым современным данным,
происходит их первичное размножение и
накопление в течение инкубационного
периода заболевания. Последующий
массивный и одномоментный выброс
риккетсий в кровеносное русло (первичная
риккетсиемия) сопровождается частичной
гибелью возбудителей под влиянием
бактерицидной системы крови с
высвобождением липополисахаридного
комплекса (эндотоксина). Токсинемия
обусловливает острое начало заболевания
с его первичными клиническими
общетоксическими проявлениями и
функциональными сосудистыми нарушениями
во всех органах и системах – вазодилатацией,
паралитической гиперемией, замедлением
тока крови, тканевой гипоксией.
Эндотелиальные
клетки кровеносных сосудов поглощают
риккетсий, где они не только выживают,
но и размножаются. В эндотелии развиваются
деструктивные и некробиотические
процессы, приводящие к гибели эндотелиальных
клеток. Прогрессирует токсинемия за
счёт нарастания концентрации в плазме
крови не только токсинов возбудителя,
но и токсических веществ, образовавшихся
в результате гибели эндотелиальных
клеток. Развитие интоксикации приводит
к изменениям реологических свойств
крови, нарушениям микроциркуляции с
расширением сосудов, повышением
проницаемости сосудистых стенок,
паралитической гиперемией, стазом,
тромбозами, возможным формированием
ДВС-синдрома.
В
кровеносных сосудах развиваются
специфические патоморфологические
изменения – универсальный генерализованный
панваскулит. На участках погибших клеток
эндотелия формируются пристеночные
конусовидные тромбы в виде бородавок
с ограниченными перифокальными
деструктивными изменениями (бородавчатый
эндоваскулит). В месте дефекта формируется
клеточный инфильтрат – периваскулит
(«муфты»). Возможны дальнейшее
прогрессирование деструктивного
процесса и обтурация сосуда тромбом –
деструктивный тромбоваскулит. Истончается
стенка сосудов, повышается её ломкость.
При нарушении целостности сосудов
вокруг них развивается очаговая
пролиферация полиморфноядерных клеток
и макрофагов, в результате чего образуются
сыпнотифозные гранулёмы – узелки
Попова-Давыдовского. Их образованию
способствует и присоединяющийся
воспалительный процесс с гранулоцитарной
реакцией. В результате указанных
патоморфологических изменений формируется
деструктивно-пролиферативный
эндотромбоваскулит, представляющий
патоморфологическую основу сыпного
тифа.
Клинически
гранулёмы проявляют себя с 5-го дня
болезни, после завершения их формирования
во всех органах и тканях, но наиболее
выраженно – в головном мозге и его
оболочках, сердце, надпочечниках, коже
и слизистых оболочках. Вместе с
расстройствами микроциркуляции и
дистрофическими изменениями в различных
органах создаются специфические
патоморфологические предпосылки к
клиническому развитию менингитов и
менингоэнцефалитов, миокардитов,
патологии печени, почек, надпочечников,
розеолёзно-петехиальной экзантемы и
энантемы в виде петехий и геморрагии.
Нарастание
титров специфических антител в ходе
инфекционного процесса, формирование
иммунных комплексов с избытком антител
обусловливают снижение риккетсиемии
и токсинемии (клинически проявляется
улучшением состояния больного, обычно
после 12-го дня болезни), а в дальнейшем
приводят к элиминации возбудителя.
Вместе с тем возбудитель может длительно
латентно сохраняться в мононуклеарных
фагоцитах лимфатических узлов с развитием
нестерильного иммунитета.
Осложнения
Риккетсии Провачека паразитируют в эндотелии сосудов, в связи с этим могут возникать различные осложнения — тромбофлебиты, эндартерииты, тромбоэмболия легочных артерий, кровоизлияние в мозг, миокардиты. Преимущественная локализация в центральной нервной системе приводит к осложнениям в виде психоза, полирадикулоневрита. Присоединение вторичной бактериальной инфекции может обусловить присоединение пневмоний, отита, паротита, гломерулонефрита и др. При антибиотикотерапии, когда очень быстро проходят все проявления болезни, и даже при лёгких формах болезни почти единственной причиной гибели больных являются тромбоэмболии легочной артерии. Как правило, это происходило уже в периоде выздоровления, при нормальной температуре тела. Нередко осложнение провоцировалось увеличением двигательной активности человека.









