Обструктивный бронхит у детей — симптомы и лечение
Содержание:
Диагностика
Диагностику обструктивного бронхита начинают с общего осмотра и сбор анамнеза болезни. Клиническое значение свойственно затруднению вдоха, шумному дыханию со свистом, субфебрильной температуре, кашлю.
Обязательно проводят аускультацию. Выслушивание шумов позволяет выявить у пациента хрипы и их характер. Дальнейшая диагностика строится на лабораторных и инструментальных методах:
- Анализы крови. Клинический анализ выявляет повышенное количество лейкоцитов и возросшую скорость оседания эритроцитов. С помощью микробиологического исследования выявляют возбудителя болезни и его чувствительность к антибиотику. Может потребоваться также ПЦР-диагностика – данный метод позволяет выявить возбудителя болезни, материалом для анализа может быть кровь или мокрота.
- Рентген грудной клетки. Такое исследование является общим, так как для обструктивного бронхита не характерны специфичные изменения. Чаще выявляется, что легочный рисунок усилен, иногда деформируются корни легких, вздувается легочная ткань. Рентген назначают также в целях дифференциальной диагностики, чтобы исключить локальное или диссеминированное поражение легких, а также выявить сопутствующие патологии.
- Бронхоскопия. Такое исследование является эндоскопическим и позволяет визуализировать трахеобронхиальное дерево. Делается это с помощью бронхоскопа – специального оптического прибора.
- Бронхография. Данная методика является рентгеноконтрастной. Взрослым такое исследование проводят под местной анестезией, детям делают наркоз.
- Спирометрия. Данная методика является функциональным тестом. Пациенту необходимо во время диагностики максимально сильно вдыхать и выдыхать, чтобы специалист мог оценить функциональные способности легких. Такое исследование уместно для взрослых и детей старше 5 лет.
- Пикфлоуметрия. Это функциональное исследование позволяет измерить пиковую скорость формированного выдоха.
- Пневмотахография. С помощью данной методики измеряют объемно-скоростные потоки воздуха во время спокойного и форсированного дыхания.
- Функциональная проба с ингаляционным бронходилататором. Такой препарат расширяет бронхи, что позволяет исследовать обратимость обструкции.

Диагностика хронического обструктивного бронхита позволяет определить его стадию. Для оценки тяжести течения болезни рассматривают объем форсированного выдоха за первую секунду – ОФВ1. В соответствии с полученными значениями выделяют следующие стадии болезни:
- I стадия. В этом случае ОФВ1 сокращается вдвое.
- II стадия. ОФВ1 менее 49% от нормального объема, но более 35%.
- III стадия. В этом случае ОФВ1 составляет менее 34% от нормального значения.
Диагностические мероприятия при бронхите
Начальные стадии бронхита предполагают изучение анамнеза квалифицированным врачом, который должен подбирать комплексные терапевтические меры исходя из индивидуальных особенностей организма и возможных факторов риска. С помощью соответствующей диагностики доктор должен исключить туберкулез и прочие болезни органов дыхания. Может потребоваться эндоскопическое, функциональное, рентгенологическое либо другое лабораторное обследование. Прогрессирующее заболевание сопровождается голосовым дрожанием, а также влажными и свистящими хрипами. На текущий момент для диагностики обструктивного бронхита используются преимущественно такие методы:
 Для диагностики обструктивного бронхита применяется спирометрия
Для диагностики обструктивного бронхита применяется спирометрия
- Рентгенография. Применяется для исключения диссеминированных и локальных поражений бронхолегочных путей.
- В результате бронхоскопии по образцу мокроты можно установить состояние слизистых оболочек.
- Ингаляционные пробы (спирометрия) осуществляются при помощи специального прибора.
- Иммунологические пробы нужны для определения функциональной субпопуляционной способности Т-образных лимфоцитов.
Результаты анализа крови в случае хронической и острой обструктивной формы бронхита демонстрируют повышенный уровень лейкоцитов, при этом увеличивается скорость, с которой оседают эритроциты.
Опытному пульмонологу под силу выявить наличие обструктивного бронхита, ознакомившись с результатами диагностики и биохимических анализов, а также выслушав жалобы пациента и изучив историю его болезни. Перкуссия грудной клетки позволяет выявить характерный коробочный звук, сопровождаемый множеством суховатых хрипов и ослабленным дыханием.
Лечение Хронического бронхита у детей:
При обострении хронического бронхита у детей лечение направляют на ликвидацию воспалительного процесса в бронхах, восстановление нарушенной общей и местной иммунологической реактивности, улучшение бронхиальной проходимости.
Необходима бактериальная терапия. Средства подбираются индивидуально в каждом конкретном случае, поскольку чувствительность микрофлоры мокроты может быть различной. Препараты принимают внутрь или вводят парентерально. В некоторых случаях целесообразно сочетать с внутритрахеальным введением. Ребенку делают ингаляции.
Врачи при хроническом бронхите приписывают муколитические, отхаркивающие, бронхоспазмолитические препараты.
Во время лечения ребенок должен пить много жидкости (чая, воды, свежевыжатых соков). Это улучшает бронхиальную проходимость. Фитотерапевтические методы лечения заключаются в применении листьев мать-и-мачехи, алтейного корня, подорожника. Вязкость мокроты уменьшают такие препараты как химотрипсин и трипсин, но в сегодняшней педиатрической практике они не актуальны. Быстро разжижает мокроту ацетилцистеин, разрывая дисульфидные связи белков слизи. Бронхиальный дренаж можно улучшить, принимая мукорегуляторы. Они влияют на секрет и синтез гликопротеидов в бронхиальном эпителии. Эффективным средством считается бромгексин.
Если у ребенка недостаточность бронхиального дренажа и есть симптомы бронхиальной обструкции, системная терапия должна включать прием бронхоспазмолитических средств: холиноблокаторов, эуфиллина, адрено-стимуляторов. Среди последних актуальны сальбутамол, эфедрин, беротек.
При лечении хронического гнойного бронхита в стационаре используют промывания плюс санационную бронхоскопию. Проводят 3 – 4 санационные бронхоскопии, перерыв между которыми составляет от 3 до 7 суток. Дренажную функцию бронхов можно восстановить при помощи ЛФК, физиотерапевтических методов, массажа грудной клетки.
Если при хроническом бронхите у ребенка появляются аллергические синдромы, рекомендуется прием внутрь хлорида кальция и внутривенное введение антигистаминных препаратов. При неэффективности данного лечения проводят короткий курс глюкокортикоидов. Максимальная суточная доза составляет 30 мг. При длительных курсах приема глюкокортикоидов есть вероятность активации инфекции, потому они не рекомендованы.
При хроническом бронхите, который усложнен дыхательной недостаточностью и хроническим легочным сердцем, врачи назначают применение верошпирона. Доза составляет максимум 150 – 200 мг в сутки. Рекомендована витаминизированная диета с большим суточным калоражем. Ребенку дают аскорбиновую кислоту (доза 1 г на 24 часа), никотиновую кислоту, витамины группы В, иногда рекомендован также метилурацил и алоэ.
При хроническом бронхите, который усложнен легочной и легочно-сердечной недостаточностью, назначается оксигенотерапия, вспомогательная искусственная вентиляция легких.
В фазе стихающего обострения заболевания необходима противорецидивная и поддерживающая терапия, которая проводится в климатических санаториях. При диспансеризации она тоже нужна. Есть 3 группы диспансерных больных детей. Первая группа – это больные с легочным сердцем, дыхательной недостаточностью. Осмотр для первой группы рекомендован минимум 1 раз в месяц.
Ко второй группе относят детей с частыми обострениями хронического бронхита и умеренными нарушениями функции дыхания. Пульмонолог осматривает таких детей 3-4 раза в 12 месяцев. Весной и осенью назначают противорецидивные курсы, рекомендованы они и после ОРЗ. Лекарственные средства лучше применять ингаляционно. Если есть соответствующие показания, проводят санацию бронхиального дерева путем внутритрахеальных промываний, санационной бронхоскопии.
К третьей группе относятся дети, у которых процесс стих благодаря противорецидивной терапии. Для них необходима сезонная профилактическая терапия, что заключается в приеме средств для улучшения бронхиального дренажа и повышения реактивности.
Оценка эффективности лечения
Эффективность лечения при хроническом бронхите оценивают по ближайшим и по отдаленным клиническим исходам. Сначала оценивают выраженность и скорость исчезновения симптомов, динамику показателей нарушения бронхиальной проходимости. Отдаленные клинические исходы оцениваются по длительности периода отсутствия заболевания и по частоте обострений.
Какие бывают бронхиты
Болезнь наиболее характерна для лиц детского и пожилого возраста. Классификация бронхитов довольно разнообразна и зависит от многих факторов и характерной симптоматики.
В зависимости от генезиса инфекции может быть первичный бронхит, при котором патология в первую очередь начинается и развивается в бронхах и вторичным, когда он является следствием (усугублением) иного заболевания, например, пневмонии, коклюша, туберкулеза, нарушением сердечной деятельности, появлением новообразований и т. д. В таблице 1 указана основная дифференциация заболеваний с указанием принципа их классификации.
Таблица 1. Дифференциация бронхитов:
| Ключевой признак классификации | Диагностическая принадлежность |
| По течению |
|
| По распространению (наличии очагов) воспалительного процесса |
|
| По нарушению функциональности |
|
| По наличию осложнений |
|
| По характеру воспаления на который указывает состояние мокроты |
|
| По локализации |
|
| По наличию морфологических изменений (деструктивный бронхит) |
|
Как видно и таблицы 1 разнообразие бронхитов является довольно обширным, и врач ставящий диагноз должен обладать соответствующей квалификацией поэтому желательно в случае неоднократно повторяющегося заболевания дыхательных путей посетить пульмонолога, а не ограничиваться приемом только у участкового терапевта или семейного врача. Ниже более детально поговорим об основных видах бронхита.
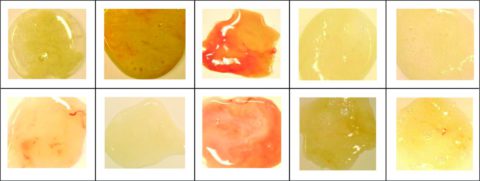
Цвет мокроты – важный диагностический признак
Этиология обструктивного воспаления
Острый бронхит, как правило, имеет вирусную этиологию. Его вызывают:
- респираторно-синцитиальные вирусы,
- парагрипп,
- аденовирусы,
- некоторые виды энтеровирусов.
Справочно. Иногда к вирусной флоре присоединяется бактериальная, тогда говорят о гнойном обструктивном бронхите.
Эта патология встречается у взрослых крайне редко. Дело в том, что бронхиальное дерево взрослых достаточно широкое. Воспалительных изменений в нем недостаточно, чтобы привести к обструкции. У детей же бронхи маленькие и узкие, потому перекрытие просвета наступает быстро.
Точная этиологическая природа хронического обструктивного бронхита неизвестна. Выделяют ряд факторов риска, которые способны привести к возникновению данного заболевания. Среди них лидирующее место занимает курение.
Внимание. В подавляющем большинстве случаев ХОБЛ у лиц до 40 лет возникает именно по причине курения
Кроме того, отдельным фактором риска является пассивное курение детей. Люди, вдыхающие в детском возрасте сигаретный дым, становясь взрослыми, чаще приобретают хронический обструктивный бронхит.
Помимо курения, важное место среди факторов риска занимают профессиональные вредности. Прежде всего, повышенная запыленность рабочего места
ХОБЛ часто встречается у шахтеров, металлургов и строителей. Особенно опасна пыль, содержащая большое количество кремния.
Более подвержены возникновению хронического обструктивного бронхита жители больших городов, что связано с загрязненной окружающей средой и высокой запыленностью воздуха.
Справочно. Необратимая обструкция легких может являться исходом бронхиальной астмы. Отличительная особенность последней – обратимость бронхоспазма. При неконтролируемом течении бронхиальной астмы обструкция становится необратимой и развивается ХОБЛ.
На данный момент высказывается предположении о еще одном предрасполагающем факторе – наследственном. О том, что предрасположенность к хроническому бронхиту передается генетически свидетельствует частое возникновение заболевания у близких родственников.
Лечение
Лечение хронической обструктивной болезни легких комплексное, все действия направлены на снижение обострений и сопутствующих осложнений, улучшение качества дыхательной функции и замедление развития бронхообструкции. Если главной причиной развития ХОБЛ является табакокурение, в том числе пассивное, то обязательно следует распрощаться с этой пагубной привычкой или исключить контакт больного с сигаретным дымом.
Лечение включает в себя медикаментозную терапию и физиотерапию.
Медикаментозное лечение ХОБЛ

Препараты из группы бронходилататоров
Для облегчения состояния пациента, улучшения отхаркивания мокроты и ее разжижения, профилактики осложнений и лечения сопутствующих бактериальных инфекций назначают:
- бронходилататоры – препараты, которые расслабляют гладкую мускулатуру дыхательных путей и увеличивают просвет бронхов, за счет чего уменьшаются явления обструкции;
- муколитики – группа препаратов, которые способствуют разжижению вязкой мокроты и облегчают ее отхаркивание, цена этих препаратов может быть абсолютно разной, в зависимости от состава и производителя;
- ингаляционные глюкокортикостероиды – помогают быстро снять спазм дыхательных путей и облегчить дыхание (инструкция, прилагающаяся к ингалятору, подробно описывает, как правильно его использовать);
- антибиотики широкого спектра – назначают в форме таблеток или инъекций только в период осложнения или присоединения вторичной бактериальной флоры с выраженной интоксикацией организма.

Ингаляционное введение лекарства
Физиотерапевтическое лечение ХОБЛ
В период стихания обострений бронхо-легочных заболеваний с целью улучшения оттока слизи и восстановления полноценного дыхания пациентам показано санаторно-курортное лечение, где им проводят:
- массаж;
- оксигенотерапию;
- кислородные коктейли;
- электрофорез;
- дыхательную гимнастику и ЛФК.

ЛФК
На видео в этой статье подробнее рассказывается о методах лечения ХОБЛ, однако важно понимать, что все они действенны только в комплексном применении и выполнении всех рекомендаций врача. https://www.youtube.com/embed/I1ZPJNVjvIA
Массаж при заболеваниях дыхательных путей

Массаж при заболеваниях дыхательных путей
Основные принципы терапии

Для лечения бронхита применяются медикаментозные препараты.
Как лечить обструктивный бронхит у взрослых?
Для лечения патологии используется целый комплекс мер, подразумевающий использование следующих методов:
- медикаментозная терапия;
- дыхательная гимнастика;
- физиолечение;
- массаж;
- курортотерапия.
Лечение острого обструктивного бронхита у взрослых должно проходить под контролем специалиста. Только постоянный контроль над характером протекания недуга поможет предотвратить нежелательные последствия в виде хронизации патологии.
Оптимальный метод обследования при бронхите – спирометрия. Способ подразумевает определение объема форсированного воздуха (ОФВ). Такую величину определяют при помощи флоуметра.

Целесообразность использования различных медикаментозных средств следует обсуждать с лечащим врачом.
Действие основных средств в лечении бронхита должно быть сконцентрировано на снижении скорости развития заболевания.
Медикаментозная терапия
Для лечения обструктивного бронхита используются различные препараты.
Наиболее популярные препараты и схема их применения рассмотрена в таблице:
| Лекарства от обструктивного бронхита у взрослых | ||
| Препарат | Рекомендации к применению | Характеризующее фото |
| Адренорецепторы | ||
| Сальбутамол | Не используется для лечения бронхита у пациентов в возрасте до 16 лет.
Выпускается в следующих лекарственных формах:
Обеспечивает бронхолитический эффект и устраняет бронхоспастические состояния. Существует перечень противопоказаний к использованию, только врач может подобрать оптимальную дозировку. Максимальная суточная доза составляет 32 мг активного компонента, ее следует делить на 3-4 приема. |
|
| Тербуталин | Применяется при обструктивных заболеваниях легких и бронх. |
Тербуталин помогает победить спазм. |
| Отхаркивающие препараты и муколитики | ||
| Амброксол | Препарат выпускается в форме сиропа и таблеток. Взрослым средство рекомендуют употреблять по следующей схеме:
Доза может корректироваться лечащим врачом на различных этапах терапии. Цена лекарственного состава – доступна. |
|
| Лазолван | Препарат в форме таблеток назначают взрослым в дозировке 30 мг 3 раза в сутки. Средство в форме сиропа – 10 мл, 3 раза в сутки. |
|
| Бромгексин | Взрослым назначают средство по 2 таблетки 3-4 раза в день. |
|
| АЦЦ | При обструктивном бронхите врачи рекомендуют применять препарат АЦЦ лонг. Средство отличается продолжительным действием – до 24 часов.
Препарат выпускается в форме шипучих таблеток. 1 таблетку с дозировкой 600 мг активного компонента следует растворить в стакане воды. |
|
| Бронходилататоры – препараты, устраняющие спазм | ||
| Теофедрин | Взрослые пациенты принимают по 0,5-1 таблетке препарата в сутки. Средство отличается выраженным действием. бесконтрольный прием может нанести вред организму пациента. |
|
| Эуфиллин | Максимальная суточная доза средства составляет 1,5 гр. |
|
| Холинолитики уменьшают отек слизистых оболочек, снимают воспаление | ||
| Ингакорт | Выпускается в форме аэрозол. Инструкция, допускает до 8 применений в сутки. |
|
| Как вылечить обструктивный бронхит у взрослых подскажет специалист. Только врач сможет подобрать оптимальную медикаментозную комбинацию, обеспечивающую эффективность терапевтического воздействия. |
Антибиотики

Когда применяют антибиотики для лечения бронхита.
Определенной схемы лечения бронхита не существует. Антибактериальная терапия проводиться не всегда, а лишь в случаях присоединения вторичной микробной инфекции.
Использование антибиотиков также оправдано в следующих случаях:
- пожилой возраст пациента – иммунитет может не побороть инфекцию самостоятельно, в результате чего с высокой долей вероятности проявятся осложнения;
- отягощенное течение недуга;
- проявление гнойной мокроты;
- иммунодефицитные состояния организма.
Для лечения бронхита применяются антибактериальные препараты следующих групп:
- Ампициллины;
- Макролиды;
- Фторхинолоны;
- Цефалоспорины.
Оптимальный антибактериальный препарат подбирает врач. Продолжительность курса терапии 7-14 дней.
Основные симптомы
История болезни «обструктивный хронический бронхит» содержит информацию о таких признаках:
- свистящее дыхание с затяжным выдохом, слышным на довольно долгом расстоянии;
- одышка, что проявляется уже на 3-ий день болезни;
- приступообразный кашель с обильным отхождением мокроты, который преобладает в вечерний период;
- жесткость дыхательного процесса;
- потеря аппетита и плохое самочувствие;
- аускультация грудной клетки содержит информацию о степени нарушения здорового состояния бронхов. Тонус хрипов зависит от вовлеченности больших или мелких бронхов.
Симптомы у детей
Кроме общих симптомов, у ребенка наблюдаются:
- посинение конечностей, особенно пальцев, и губ;
- при дыхании область между ребрами западает, а грудная клетка нетипично наполняется воздухом и приподнимается на фоне напряженного желудка;
- нестабильное дыхание с короткими перерывами и увеличение частоты сердцебиения;
- у младенцев проявляется ретракция областей, смежных с бронхиальным деревом.
Механизм обструкции бронхов
Бронхи являются парным органом дыхательной системы, анатомически выглядящим как раздвоение трахеи на две части, от которых отходят вторичные разветвления (бронхиальное дерево). Самые мелкие бронхиальные ветви соединяются с альвеолярными ходами, на концах которых располагаются альвеолы – пузырьковые образования легких, через стенки которых осуществляется газообмен. В основные функции бронхов входит проведение воздуха при вдохе с одновременным очищением, увлажнением и обогревом, а также выведение его при выдохе.
На фоне воспалительных процессов, развивающихся в бронхах под действием раздражающих факторов, возникает снижение местного иммунитета, система защиты бронхов перестает справляться со своими функциями. В тканях слизистой оболочки развиваются структурные изменения, связанные с гипертрофированием желез, вырабатывающих бронхиальный секрет, и превращением клеток мерцательного эпителия, выводящих мокроту, в слизевырабатывающие бокаловидные клетки. В результате создается так называемая патогенетическая триада:
- усиление секреции бронхов;
- ухудшение оттока мокроты из них;
- задержка и скопление воспалительного секрета.
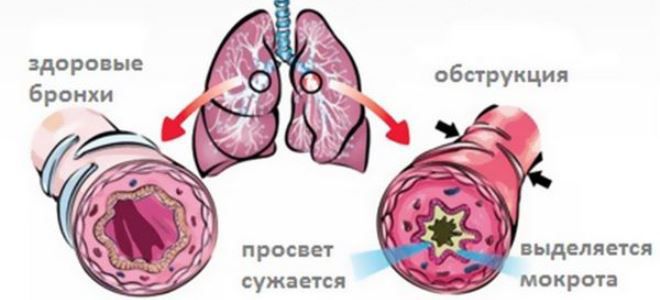
Эти процессы приводят к запуску механизмов бронхиальной обструкции, отличных от тех, что имеют место при необструктивном воспалении. Специалисты отмечают, что обструкция бронхов развивается по обратимым и необратимым механизмам. К первым относятся:
- сужение просвета бронхов из-за резкого мышечного сокращения (бронхоспазм);
- связанная с воспалением отечность слизистых и подслизистых тканей бронхов;
- заполнение бронхиального дерева густыми, плохо отходящими мокротными массами.
В дальнейшем на смену этим механизмам приходят необратимые:
- стеноз бронхов, сопровождаемый зарастанием его просвета соединительными тканями;
- резкое сокращение воздушного потока, выходящего из мелких ответвлений бронхов;
- пролапс мембранной стенки крупных бронхов и трахеи с выпячиванием ее в просвет воздухоносных путей.
Диагностика
Заболевание формируется задолго до возникновения функциональных нарушений, которые можно зафиксировать инструментально. Поэтому, к сожалению, ранняя диагностика ХОБЛ практически невозможна.
При диагностировании применяют такие методы:
- рентгенографию и КТ (компьютерную томографию) грудной клетки;
- исследование функции дыхательной системы при помощи спирометрии и других тестов;
- посевы мокроты на микрофлору;
- определение уровня альфа-1-антитрипсина;
- ЭКГ и эхокардиография для исключения сердечных причин одышки и выявления осложнений на сердце.
При диагностике важно дифференцировать ХОБЛ от заболеваний со сходной клинической картиной – астмой, сердечной недостаточностью
В чем суть заболевания?
Хронический бронхит взрослых отличается от острого не только своим длительным, зачастую пожизненным, течением. Суть заболевания состоит в таком поражении бронхиальной стенки, при котором наблюдается необратимое структурное изменение слизистой оболочки и секреторных клеток.
Хронический бронхит
При этом развивается хронический воспалительный процесс и склерозирование стенки бронхов. Это проявляется нарушением функций самоочищения бронхов от вырабатываемой слизи. Вследствие этого и появляется основной симптом — кашель, наблюдающийся не менее трех месяцев в течение года.
Причины
Возникновение хронического обструктивного или необструктивного бронхита у взрослых зависит от совокупности нескольких предрасполагающих факторов:
- Генетический фактор, обуславливающий повышенную предрасположенность к развитию заболевания – недостаток в легких фермента альфа1-антитрипсина,
- Курение – длительное, с употреблением большого количества сигарет в течение дня,
- Пагубное влияние на легкие профессиональных факторов – запыленность рабочего помещения, сухой горячий воздух, воздействие химических паров и испарений тяжелых металлов.
Каждый из этих факторов сам по себе не способен вызвать развитие хронического заболевания – необходимо сочетание как минимум двух.
Что происходит в бронхах?
Под влиянием предрасполагающих факторов в бронхиальной стенке появляется воспалительный процесс. Здоровая слизистая бронхов покрыта большим количеством ресничек (или нитей), способствующих удалению вырабатываемой слизи и поддержанию проходимости бронхов. Воспалительный процесс в легких приводит к нарушению двигательной активности этих ресничек. Уменьшается число клеток, содержащих нити.
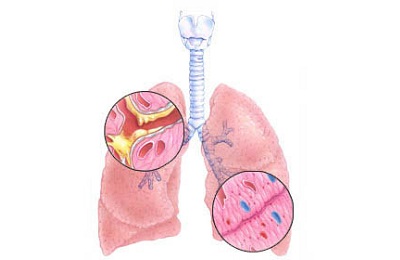 Вторым патогенетическим моментом является рост числа бокаловидных клеток, вырабатывающих бронхиальную слизь. Соответственно, слизи в легких становится больше. При необструктивном бронхите она свободно выделяется во время кашля. Для обструктивного бронхита характерен еще один патологический процесс — спазм бронхов и сужение их просвета. В сочетании с большим количеством слизи и нарушением движений ресничек это приводит к бронхиальной обструкции – закупорке бронхиального просвета.
Вторым патогенетическим моментом является рост числа бокаловидных клеток, вырабатывающих бронхиальную слизь. Соответственно, слизи в легких становится больше. При необструктивном бронхите она свободно выделяется во время кашля. Для обструктивного бронхита характерен еще один патологический процесс — спазм бронхов и сужение их просвета. В сочетании с большим количеством слизи и нарушением движений ресничек это приводит к бронхиальной обструкции – закупорке бронхиального просвета.
Симптоматика
Для хронического бронхита — как обструктивного, так и необструктивного, ведущими являются три симптома
- кашель,
- одышка,
- мокрота
Однако эти признаки несколько отличаются в зависимости от типа недуга.
Симптоматика хронического обструктивного и необструктивного бронхита:
| Хронический обструктивный бронхит | Хронический необструктивный бронхит |
|---|---|
| Одышка у взрослых появляется практически сразу, развитие ее происходит достаточно быстро. Сначала возникает только при физической нагрузке, затем появляется и в покое | Одышка появляется не сразу, а через несколько лет от начала заболевания. Развивается очень медленно и возникает при физической нагрузке |
| Кашель при хроническом бронхите взрослых наблюдается в течение года не менее трех месяцев. При обструктивной форме кашель малопродуктивный, постоянный, усиливается по утрам. Может возникать и ночью, иногда наблюдаются приступы удушья | При необструктивной форме кашель у взрослых постоянный, продуктивный, с выделением большого количества мокроты |
| Мокрота при обструктивном бронхите выделяется скудно, небольшими порциями. Основная масса ее остается в бронхах, нарушая их проходимость | При необструктивной форме хронического бронхита мокроты выделяется много, она жидкая, может быть с примесью гноя |
 Симптом повышения температуры тела при хроническом бронхите взрослых наблюдается только в период обострения, хотя и тогда это является необязательным признаком. Температура обычно субфебрильная, повышается в вечернее время.
Симптом повышения температуры тела при хроническом бронхите взрослых наблюдается только в период обострения, хотя и тогда это является необязательным признаком. Температура обычно субфебрильная, повышается в вечернее время.
В период ремиссии человек чувствует себя относительно удовлетворительно, кашель и другие симптомы могут отсутствовать. При сильной физической нагрузке может возникать одышка. Периоды обострения наблюдаются обычно в холодное время года:
- Появляется кашель – с мокротой или без, в зависимости от формы бронхита,
- Усиливается одышка,
- Характерна реакция на холодный воздух в виде усиления кашля.

















